Hepatoblastoma
El hepatoblastoma es un cáncer que se forma en los tejidos del hígado. Es el tipo de cáncer de hígado infantil más común y, por lo general, afecta a niños menores de 3 años.
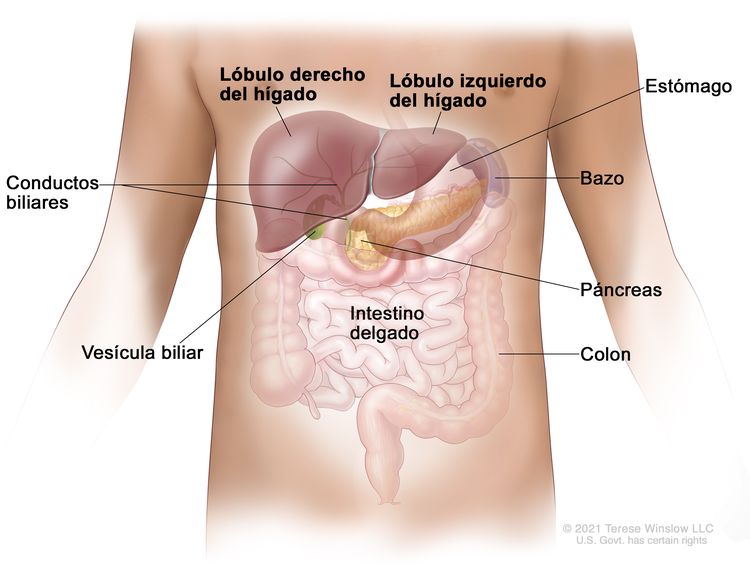
El hígado es uno de los órganos más grandes del cuerpo. Está detrás de las costillas, en la parte superior derecha del abdomen, y tiene dos lóbulos. El hígado tiene muchas funciones importantes y tres de ellas son las siguientes:
- Producir la bilis para ayudar a digerir la grasa de los alimentos.
- Almacenar glucógeno (azúcar), que el cuerpo usa para obtener energía.
- Filtrar sustancias dañinas de la sangre para que salgan del cuerpo en las heces y la orina.
Las características histológicas (cómo se ven las células cancerosas al microscopio) influyen en el modo en que se trata el hepatoblastoma. Los tipos histológicos del hepatoblastoma son los siguientes:
- Hepatoblastoma de tipo histológico fetal bien diferenciado (fetal puro).
- Hepatoblastoma de tipo histológico indiferenciado de células pequeñas y tumores rabdoides del hígado.
- Hepatoblastoma de tipo histológico epitelial y fetal mixto (tipo histológico fetal que no está bien diferenciado, tipo histológico indiferenciado de células no pequeñas).
Causas y factores de riesgo del hepatoblastoma
Ciertos cambios en el funcionamiento de las células del hígado, en especial en cómo se desarrollan y se dividen para formar nuevas células, causan hepatoblastoma. A menudo se desconoce la causa exacta de estos cambios en las células. Para obtener más información sobre cómo se forma el cáncer, consulte ¿Qué es el cáncer?
Un factor de riesgo es cualquier cosa que aumenta la probabilidad de presentar una enfermedad. No todos los niños con uno o más de estos factores de riesgo tendrán un hepatoblastoma. Además, es posible que algunos niños sin factores de riesgo conocidos lo presenten.
Los siguientes síndromes o afecciones son factores de riesgo del hepatoblastoma:
- Síndrome de Aicardi.
- Síndrome de Beckwith-Wiedemann.
- Hemihiperplasia.
- Poliposis adenomatosa familiar (PAF).
- Glucogenosis.
- Nacimiento prematuro, con un peso muy bajo.
- Síndrome de Simpson-Golabi-Behmel.
- Ciertos cambios genéticos, como la trisomía 18.
Consulte con el médico si piensa que su niño está en riesgo.
Seguimiento de los niños con riesgo de hepatoblastoma
A veces los niños con síndrome de Beckwith-Wiedemann, hemihiperplasia, síndrome de Simpson-Golabi-Behmel y trisomía 18 necesitan pruebas para detectar el cáncer antes de que presenten síntomas. Estas pruebas quizás ayuden a encontrar el cáncer en un estadio temprano y mejorar las probabilidades de supervivencia de su niño.
A los niños con riesgo de hepatoblastoma se les hace una ecografía abdominal cada 3 meses desde su nacimiento (o desde que se diagnostica un
factor de riesgo) hasta los 4 años de edad. También se les hace análisis de sangre para medir la concentración de alfafetoproteína (AFP).
Síntomas del hepatoblastoma
A veces los niños con hepatoblastoma no tienen síntomas hasta que el tumor ha crecido. Es importante consultar con el médico si su niño presenta alguno de los siguientes síntomas:
- Masa en el abdomen.
- Hinchazón en el abdomen.
- Dolor en el abdomen.
- Pérdida de peso por motivos desconocidos.
- Pérdida del apetito.
- Náuseas y vómitos.
Es posible que otros problemas de salud que no son hepatoblastoma causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar el hepatoblastoma
Si su niño presenta síntomas que indican un posible hepatoblastoma, el médico deberá determinar si estos se deben a un cáncer o a otro problema de salud. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico. A partir de estos resultados, es posible que el equipo médico indique otras pruebas. Si a su hijo le diagnostican hepatoblastoma, los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las pruebas que se usan para diagnosticar el hepatoblastoma son las siguientes:
Prueba sérica de marcadores tumorales
En las pruebas séricas de marcadores tumorales se miden las cantidades de ciertas sustancias que los órganos, los tejidos o las células tumorales liberan en la sangre. Ciertas sustancias se relacionan con tipos específicos de cáncer cuando se encuentran en concentraciones más altas en la sangre. Estas sustancias se llaman marcadores tumorales. La sangre de los niños que tienen cáncer de hígado a veces contiene cantidades altas de una hormona que se llama gonadotropina coriónica humana β (GCh-β), o una proteína que se llama AFP. Otros tipos de cáncer, otros tumores hepáticos benignos y ciertas afecciones no cancerosas, como la cirrosis y la hepatitis también aumentan las concentraciones de AFP.
Prueba del gen SMARCB1
La prueba del gen SMARCB1 es una prueba de laboratorio por la que se examina una muestra de sangre o tejido para determinar si hay ciertos cambios en el gen SMARCB1.
Recuento sanguíneo completo
En el recuento sanguíneo completo (RSC) se toma una muestra de sangre para verificar los siguientes elementos:
- El número de glóbulos rojos, glóbulos blancos y plaquetas.
- La cantidad de hemoglobina (proteína que transporta el oxígeno) en los glóbulos rojos.
- La parte de la muestra compuesta por glóbulos rojos.
Pruebas del funcionamiento hepático
En las pruebas del funcionamiento hepático se mide la cantidad de ciertas sustancias que el hígado libera en la sangre. Una cantidad más alta que la normal de una sustancia, a veces, es un signo de daño hepático o cáncer de hígado.
Estudios bioquímicos de la sangre
Los estudios bioquímicos de la sangre miden la cantidad de ciertas sustancias, como la bilirrubina o la lactato–deshidrogenasa (LDH) que los órganos y tejidos del cuerpo liberan en la sangre. Una cantidad anormal de una sustancia quizás sea un signo de enfermedad.
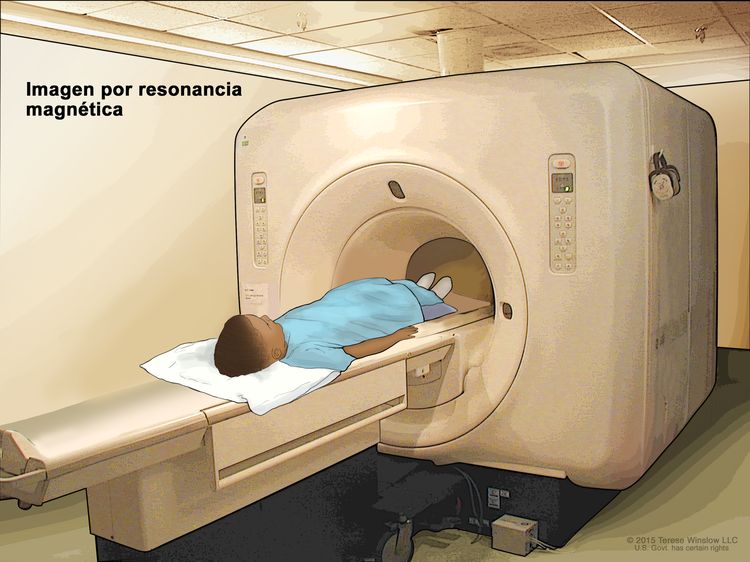
Imágenes por resonancia magnética con gadolinio
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas de áreas del interior del hígado. Se inyecta en una vena una sustancia que se llama gadolinio. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama IRM nuclear.
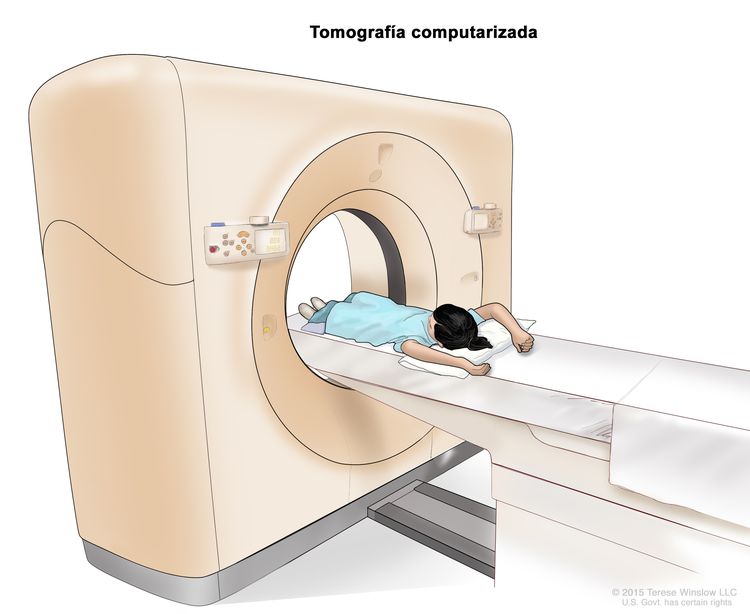
Tomografía computarizada
La tomografía computarizada (TC) es un procedimiento en el que se usa una computadora conectada a una máquina de rayos X para tomar una serie de imágenes detalladas del interior del cuerpo desde ángulos diferentes. Se inyecta un tinte en una vena o se ingiere para que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
Para ayudar a diagnosticar el cáncer de hígado infantil, se suele hacer una TC del tórax (pecho) y del abdomen.
Para obtener más información, consulte Tomografía computarizada para el cáncer.
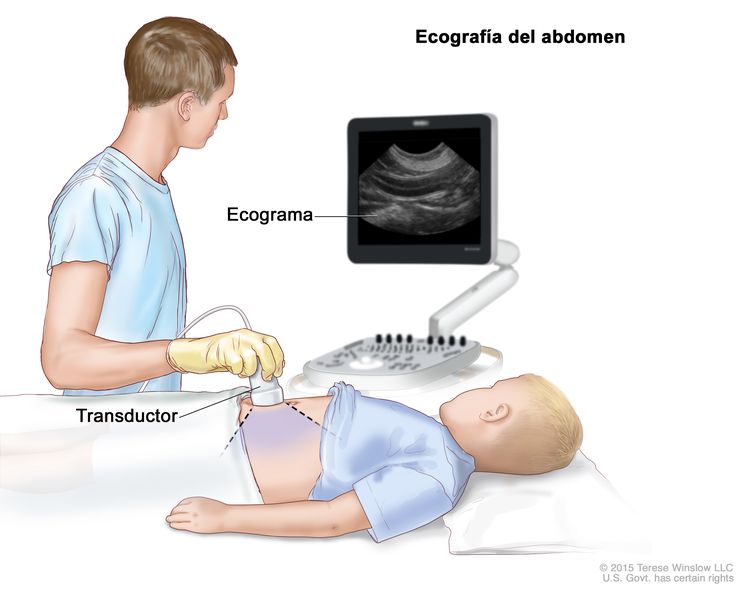
Ecografía
La ecografía es un procedimiento para el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos a fin de producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma. Para ayudar a diagnosticar el cáncer de hígado infantil, se suele hacer una ecografía del abdomen con el fin de observar los vasos sanguíneos principales.
Radiografía del tórax
Un rayo X es un tipo de radiación de alta energía que puede atravesar el cuerpo y permite obtener imágenes. En una radiografía del tórax se obtienen imágenes de los pulmones.
Biopsia
La biopsia es un procedimiento por el que se obtiene una muestra de tejido del tumor para que un patólogo lo observe al microscopio y determine si hay cáncer. Durante el mismo procedimiento de biopsia, a veces el médico extirpa una cantidad del tumor, siempre que sea posible y seguro.
Prueba inmunohistoquímica
En la prueba inmunohistoquímica, se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para determinar la presencia de cierta mutación en un gen a fin de ayudar a diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer. Es posible que esta prueba se use para determinar si hay cambios en el gen INI1.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes médicos a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios al plan de tratamiento, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Factores pronósticos del hepatoblastoma
Si su niño recibe un diagnóstico de hepatoblastoma es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad. En el caso del del hepatoblastoma, el pronóstico depende de los siguientes factores:
- Si el cáncer se ha diseminado dentro del hígado.
- El tamaño del tumor.
- Si el tipo histológico del hepatoblastoma es fetal bien diferenciado (fetal puro) o indiferenciado de células pequeñas.
- Si el cáncer se diseminó a otros lugares del cuerpo, como el diafragma, los pulmones o los vasos sanguíneos principales.
- Si hay más de un tumor en el hígado.
- Si se rompió la capa exterior que rodea el tumor.
- La forma en que el cáncer reacciona a la quimioterapia.
- Si el cáncer se puede extirpar por completo mediante cirugía.
- Si el niño puede recibir un trasplante de hígado.
- Si las concentraciones de AFP en la sangre disminuyen después del tratamiento.
- La edad del niño.
- Si el cáncer recién se diagnosticó o volvió después del tratamiento.
Para el hepatoblastoma que vuelve después del tratamiento inicial, el pronóstico depende de los siguientes aspectos:
- Lugar del cuerpo donde reapareció el tumor.
- Tipo de tratamiento que se usó para el cáncer inicial.
El hepatoblastoma en ocasiones se cura si el tumor es pequeño y si se puede extirpar por completo mediante cirugía.
Todas las personas son diferentes, por lo que la respuesta al tratamiento varía mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Estadios del hepatoblastoma
El estadio (etapa) describe la extensión del cáncer en el cuerpo, en especial indica si el cáncer se diseminó desde donde se formó a otras partes del cuerpo.
En el caso del hepatoblastoma, en lugar del estadio (etapa) se utilizan los grupos PRETEXT y POSTTEXT para planificar el tratamiento. Los resultados de las pruebas y procedimientos que se usan para detectar, diagnosticar y saber si el cáncer se diseminó son los que se usan para determinar los grupos PRETEXT y POSTTEXT.
Los dos sistemas de agrupamiento que se utilizan para decidir si el tumor se puede extirpar mediante cirugía en el hepatoblastoma son los siguientes:
- Grupo PRETEXT. En este grupo se describe el tumor antes de que el paciente reciba cualquier tratamiento.
- Grupo POSTTEXT. En este grupo se describe el tumor después de que el paciente reciba el tratamiento, como por ejemplo quimioterapia neoadyuvante.
En los dos sistemas de agrupamiento, se divide al hígado en cuatro secciones. Los grupos PRETEXT y POSTTEXT dependen de cuáles secciones del hígado presentan cáncer. Hay cuatro grupos PRETEXT y POSTTEXT.
Grupo I de PRETEXT y POSTTEXT
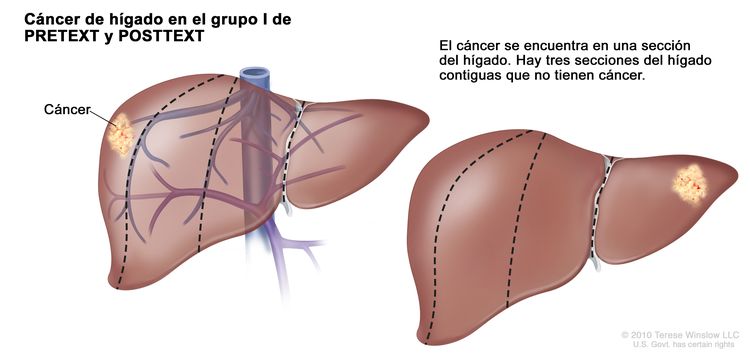
En el grupo I, el cáncer se encuentra en una sección del hígado. Tres secciones del hígado contiguas no tienen cáncer.
Grupo II de PRETEXT y POSTTEXT
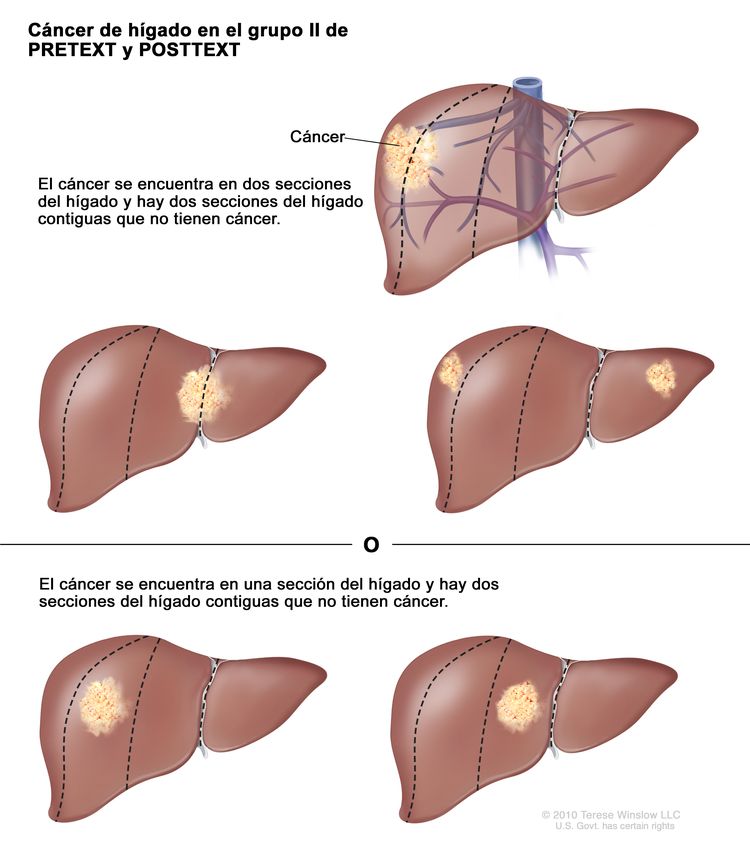
En el grupo II, el cáncer se encuentra en una o dos secciones del hígado. Dos secciones del hígado contiguas no tienen cáncer.
Grupo III de PRETEXT y POSTTEXT
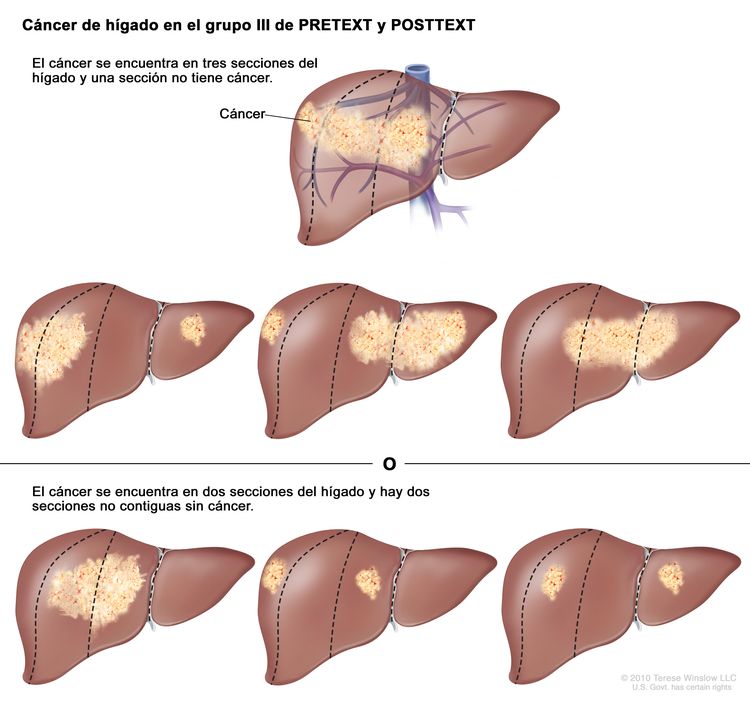
En el grupo III, se presenta una de las siguientes situaciones:
- El cáncer se encuentra en tres secciones del hígado y una sección no tiene cáncer.
- El cáncer se encuentra en dos secciones del hígado y hay dos secciones no contiguas sin cáncer.
Grupo IV de PRETEXT y POSTTEXT

En el grupo IV, el cáncer se encuentra en las cuatro secciones del hígado.
Hepatoblastoma progresivo y recidivante
El hepatoblastoma puede ser una enfermedad progresiva o resistente al tratamiento. El hepatoblastoma progresivo es un cáncer que sigue creciendo, diseminándose o empeorando. El hepatoblastoma resistente al tratamiento es un cáncer que ya no responde al tratamiento.
El hepatoblastoma recidivante es cáncer que recidivó (volvió) después del tratamiento. El cáncer a veces reaparece en el hígado o como tumores metastásicos en otras partes del cuerpo. Se harán pruebas para determinar en qué lugar del cuerpo reapareció el cáncer, si se diseminó y hasta dónde se diseminó. El tipo de tratamiento que se administra para el hepatoblastoma recidivante depende de cuánto se ha diseminado la enfermedad.
Para obtener más información, consulte Cáncer recurrente: cáncer que regresa.
Tipos de tratamiento del hepatoblastoma
Hay diferentes tipos de tratamiento para el hepatoblastoma en la niñez y adolescencia. El equipo de atención le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del paciente y si el cáncer es nuevo o reapareció.
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, es quien supervisa el tratamiento del hepatoblastoma. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con hepatoblastoma y que se especializan en ciertos campos de la medicina. Es de especial importancia, contar con un cirujano pediatra con experiencia en cirugía del hígado, quien pueda remitir a los pacientes a un programa de trasplante de hígado, de ser necesario.
Otros de los especialistas que a veces participan, son los siguientes:
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención antes de comenzar el tratamiento, para saber qué sucederá puede ser útil.
Cirugía
Cuando es posible, el cáncer se extirpa mediante cirugía. Los tipos de cirugía que tal vez se hagan son los siguientes:
- Hepatectomía parcial. Cirugía para extirpar la parte del hígado donde se encuentra el cáncer. Es posible que esta parte extirpada sea un trozo de tejido en forma de cuña, un lóbulo completo o una porción más grande del hígado, con un poco del tejido sano que lo rodea.
- Trasplante de hígado. Procedimiento en el que se extirpa todo el hígado y se reemplaza por uno sano de un donante. El trasplante es posible cuando el cáncer solo está en el hígado y se obtiene un hígado donado. Si el paciente debe esperar un hígado de un donante, se administran otros tratamientos según sea necesario.
- Resección de las metástasis. Procedimiento en el que se extirpa el cáncer que se diseminó fuera del hígado, como los tejidos cercanos, los pulmones o el encéfalo.
El tipo de cirugía que se hace depende de los siguientes aspectos:
- El grupo de PRETEXT y POSTTEXT.
- El tamaño del tumor primario.
- Si hay más de un tumor en el hígado.
- Si el cáncer se diseminó a los vasos sanguíneos principales cercanos.
- La concentración de AFP en la sangre.
- Si es posible reducir el tamaño del tumor con quimioterapia para que se pueda extirpar mediante cirugía.
- Si es necesario un trasplante de hígado.
Algunas veces, se administra quimioterapia antes de una cirugía, para reducir el tamaño del tumor y facilitar su extirpación. Esto se llama terapia neoadyuvante.
Una vez que el médico extirpa todo el cáncer visible durante la cirugía, es posible que algunos pacientes reciban quimioterapia o radioterapia para destruir cualquier célula cancerosa que haya quedado. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Observación cautelosa
La observación cautelosa es el control atento de la afección de un paciente sin administrar ningún tratamiento, hasta que se presenten signos o síntomas, o estos cambien. En el hepatoblastoma, este tratamiento solo se usa para tumores pequeños del subtipo histológico fetal bien diferenciado (fetal puro) que se extirparon por completo mediante cirugía.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Se puede administrar sola o con otros tratamientos, como la radioterapia.
Los dos tipos de quimioterapia que se usan para el tratamiento del hepatoblastoma son:
- Quimioterapia sistémica. Los medicamentos se inyectan en una vena. Cuando se administran de esta forma, los medicamentos ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo.
- Quimioterapia regional. Los medicamentos se colocan de manera directa en el líquido cefalorraquídeo, un órgano o una cavidad corporal, como el abdomen. Cuando se administran de esta forma, los medicamentos afectan sobre todo las células cancerosas de esas áreas.
La quimioembolización de la arteria hepática (la arteria principal que transporta sangre al hígado) es un tipo de quimioterapia regional que se utiliza para tratar el hepatoblastoma que no se puede extirpar mediante cirugía. El medicamento contra el cáncer se inyecta en la arteria hepática a través de un catéter (tubo delgado). El medicamento se combina con una sustancia que obstruye la arteria e interrumpe el flujo de sangre hacia el tumor. La mayoría del medicamento contra el cáncer queda retenido cerca del tumor y solo una cantidad pequeña llega a otras partes del cuerpo. El bloqueo puede ser temporal o permanente, según la sustancia que se utilice para bloquear la arteria. Esto evita que el tumor reciba el oxígeno y los nutrientes que necesita para crecer. El hígado continúa recibiendo sangre de la vena porta, que transporta la sangre desde el estómago y el intestino hasta el hígado. Este procedimiento también se llama quimioembolización transarterial o QETA.
Los medicamentos de quimioterapia que se usan solos o en combinación para tratar el hepatoblastoma son los siguientes:
En ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información sobre el efecto, la forma de administración, los efectos secundarios comunes y otros datos de la quimioterapia, consulte Quimioterapia para tratar el cáncer.
Radioterapia
Este tipo de terapia usa rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. La forma en que se administra la radioterapia depende del tipo de cáncer que se esté tratando y del grupo PRETEXT o POSTTEXT.
El hepatoblastoma se puede tratar con radioterapia de haz externo o radioterapia interna.
- Radioterapia externa. Tipo de radioterapia para la que se usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área en la que se encuentra el cáncer. La radioterapia externa se usa para tratar el hepatoblastoma que no se puede extirpar mediante cirugía o que se diseminó a otras partes del cuerpo.
- Radioterapia interna. Tipo de radioterapia para la que se usa una sustancia radiactiva sellada en agujas, semillas, alambres o catéteres que se colocan directamente en el cáncer o cerca de este.
La radioembolización es un tipo de radioterapia interna que se usa para tratar el hepatoblastoma. Una pequeña cantidad de una sustancia radiactiva se adhiere a perlas pequeñas que se inyectan en la arteria hepática (la arteria principal que transporta sangre al hígado) mediante un tubo delgado llamado catéter. Las perlas se combinan con una sustancia que obstruye la arteria e interrumpe el flujo de sangre hacia el tumor. La mayoría de la radiación queda retenida cerca del tumor para eliminar las células cancerosas. Esto se hace para reducir el tamaño del tumor o aliviar los síntomas y mejorar la calidad de vida de los niños con hepatoblastoma.
Para obtener más información sobre la radioterapia y sus efectos secundarios, consulte Radioterapia de haz externo para el cáncer y Efectos secundarios de la radioterapia.
Terapia de ablación por radiofrecuencia
En la ablación por radiofrecuencia, se introducen agujas especiales en la piel o en una incisión del abdomen para llegar al tumor. Después, se usan ondas de radio de alta energía que calientan las agujas y el tumor para destruir células cancerosas. La ablación por radiofrecuencia se utiliza para tratar el hepatoblastoma recidivante.
Ensayos clínicos
Es posible que algunos niños tengan la opción de participar en un ensayo clínico. Hay diferentes tipos de ensayos clínicos para el cáncer infantil. Por ejemplo, en un ensayo de tratamiento se prueban opciones terapéuticas nuevas o formas novedosas de usar las terapias actuales. En los ensayos de cuidados médicos de apoyo y cuidados paliativos se analiza la manera de mejorar la calidad de vida, en especial de quienes presentan efectos secundarios del cáncer y su tratamiento.
Puede usar el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Las opciones de búsqueda le permiten encontrar ensayos según el tipo de cáncer, la edad del niño y el lugar donde se llevan a cabo. La información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, se encuentra en el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, incluso sobre cómo encontrar y participar en uno de estos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Tratamiento del hepatoblastoma de diagnóstico reciente
El tratamiento del hepatoblastoma de diagnóstico reciente que se puede extirpar mediante cirugía en el momento del diagnóstico incluye las siguientes opciones:
- Cirugía para extirpar el tumor, seguida de quimioterapia combinada, para el hepatoblastoma de tipo histológico epitelial y fetal mixto (tipo histológico fetal que no está bien diferenciado) o quimioterapia intensiva para el hepatoblastoma de tipo histológico indiferenciado de células pequeñas.
- Cirugía para extirpar el tumor, seguida de espera cautelosa o quimioterapia para el hepatoblastoma de tipo histológico fetal bien diferenciado.
El tratamiento del hepatoblastoma de diagnóstico reciente que no se puede extirpar mediante cirugía o que no se extirpó en el momento del diagnóstico incluye las siguientes opciones:
- Quimioterapia combinada para reducir el tamaño del tumor, seguida de cirugía para extirparlo.
- Quimioterapia combinada, seguida de un trasplante de hígado.
- Quimioembolización o radioembolización de la arteria hepática para reducir el tumor, seguida de cirugía para extirpar el tumor.
Para el hepatoblastoma recién diagnosticado que se diseminó a otras partes del cuerpo en el momento del diagnóstico, se administra quimioterapia combinada para reducir el tamaño de los tumores en el hígado y el cáncer que se diseminó a otras partes del cuerpo. Después de la quimioterapia, se realizan pruebas con imágenes para determinar si es posible extirpar los tumores mediante cirugía.
El tratamiento incluye las siguientes opciones:
- Si se pueden extirpar los tumores del hígado y de otras partes del cuerpo (por lo general, nódulos en el pulmón), se realiza una cirugía para extraer los tumores, seguida de quimioterapia para destruir cualquier célula cancerosa que haya quedado.
- Si no se puede extirpar el tumor de otras partes del cuerpo o si no es posible hacer un trasplante de hígado, se administra quimioterapia, quimioembolización o radioembolización de la arteria hepática, o radioterapia.
- Si no se puede extirpar el tumor de otras partes del cuerpo o si el paciente no quiere cirugía, a veces se realiza una ablación por radiofrecuencia.
Tratamiento del hepatoblastoma progresivo o recidivante
El tratamiento del hepatoblastoma progresivo o recidivante incluye las siguientes opciones:
- Cirugía para extirpar tumores metastásicos aislados (simples y separados), con quimioterapia o sin esta.
- Ablación por radiofrecuencia.
- Quimioterapia combinada.
- Trasplante de hígado.
Efectos secundarios y efectos tardíos del tratamiento
El tratamiento del cáncer a veces causa efectos secundarios. Estos dependerán del tipo de tratamiento que reciba su niño, la dosis que se administre y de cómo reaccione su cuerpo a ese tratamiento. Hable con el equipo de atención de su niño sobre los posibles efectos secundarios y la forma de controlarlos.
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento del cáncer, consulte Efectos secundarios del tratamiento del cáncer.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos tardíos. A continuación se mencionan algunos efectos tardíos del tratamiento:
- Problemas físicos que afectan el funcionamiento del hígado o la audición.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer).
Algunos efectos tardíos se pueden tratar o controlar. Es importante hablar con los médicos sobre los posibles efectos a largo plazo de algunos tratamientos del cáncer en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer o para determinar el grupo de tratamiento. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Algunas pruebas se seguirán repitiendo cada cierto tiempo después de que finalice el tratamiento. Los resultados de estas pruebas quizás indiquen si la afección del niño ha cambiado o si el cáncer recidivó (volvió).
Para obtener más información sobre las pruebas de seguimiento, consulte Pruebas para diagnosticar el hepatoblastoma.
Cómo afrontar el cáncer de su niño
Cuando un niño tiene cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad.