Ependimoma infantil
El ependimoma o tumor ependimario es un tipo de tumor raro que se forma en el encéfalo o la médula espinal. El encéfalo controla todas las funciones del cuerpo, como la respiración, la frecuencia cardíaca, la memoria, el aprendizaje, las emociones y los sentidos. La médula espinal se compone de manojos de fibras nerviosas que transmiten mensajes entre el encéfalo y el resto del cuerpo. El encéfalo y la médula espinal forman el sistema nervioso central (SNC).
Los ependimomas surgen cuando las células ependimarias (ependimocitos) se multiplican en forma descontrolada. Estas células revisten los ventrículos y los conductos del encéfalo y la médula espinal; además, producen el líquido cefalorraquídeo (LCR), que sirve de amortiguador para proteger el encéfalo y la médula espinal de lesiones. Los ependimomas se diseminan cuando el LCR transporta células de este tumor a otras partes del SNC, pero no es común que se diseminen fuera del SNC.
Los niños y los adultos pueden presentar ependimoma, aunque es más frecuente en los niños pequeños. Este tipo de tumor representa alrededor del 9 % de todos los tumores de encéfalo (tumores cerebrales) y médula espinal infantiles y afecta a cerca de 200 niños por año en los Estados Unidos.
Tipos de ependimoma infantil
Hay diferentes tipos de ependimomas según la ubicación del tumor. Los siguientes tres tipos principales son los que se observan en la niñez:
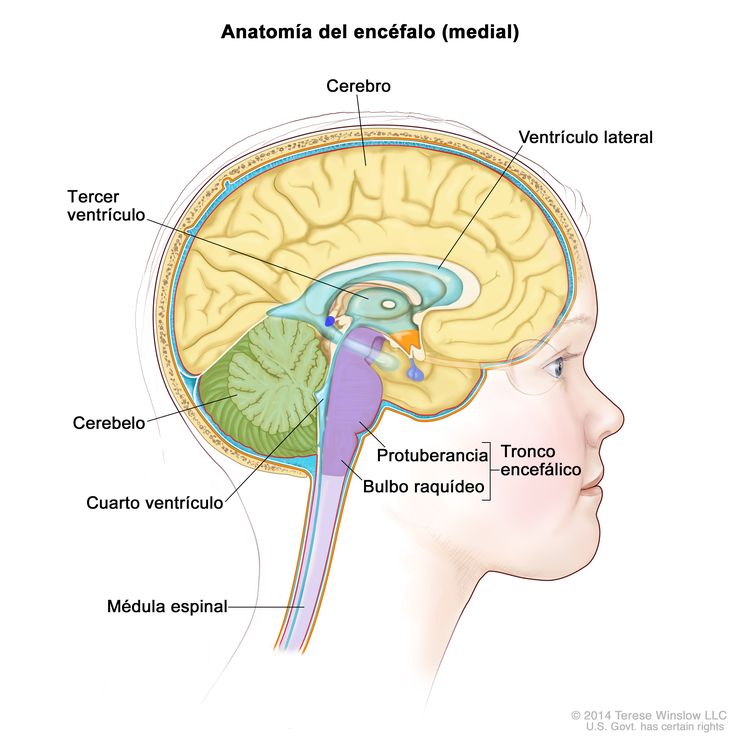
- Ependimomas infratentoriales (de fosa posterior). Se forman en la porción inferior del encéfalo, cerca de la mitad de la parte de atrás de la cabeza. En los niños, la mayoría de los ependimomas surgen en esta área y afectan el cerebelo y el tronco encefálico.
- Cerebelo. Porción posterior e inferior del encéfalo (cerca de la mitad de la parte de atrás de la cabeza). Controla el movimiento, el equilibrio y la postura.
- Tronco encefálico. Porción inferior del encéfalo (justo encima de la nuca) que conecta el encéfalo con la médula espinal. Controla funciones vitales, como la respiración, la frecuencia cardíaca y la presión arterial, así como los nervios y músculos que se usan para ver, oír, caminar, hablar y comer.
- Ependimomas supratentoriales. Se forman en la parte superior de la cabeza y afectan el cerebro. Los ependimomas que surgen en esta área del encéfalo son menos frecuentes en la niñez.
- Cerebro. Porción más grande del encéfalo, ubicada en la parte superior de la cabeza. Controla el pensamiento, el aprendizaje, la resolución de problemas, las emociones, el habla, la lectura, la escritura y el movimiento voluntario.
- Ependimomas medulares. Se forman en la médula espinal y son infrecuentes en niños. La mayoría de los ependimomas medulares infantiles son del tipo mixopapilar, que por lo general se presenta en la parte inferior de la columna vertebral.
- Médula espinal. Columna de tejido nervioso que se extiende desde el tronco encefálico y baja por la mitad de la espalda. Los nervios de la médula espinal transmiten mensajes entre el encéfalo y el resto del cuerpo; por ejemplo, una señal del encéfalo que hace que los músculos se muevan o un mensaje desde la piel al encéfalo para sentir el tacto.
Causas y factores de riesgo del ependimoma infantil
Ciertos cambios en el funcionamiento de las células ependimarias, en especial en cómo se desarrollan y se dividen para formar nuevas células, causan ependimoma infantil. Se desconoce la causa exacta de estos cambios en las células. Para obtener más información sobre cómo se forma el cáncer, consulte ¿Qué es el cáncer?
Un factor de riesgo es cualquier cosa que aumenta la probabilidad de presentar una enfermedad. Los niños con una afección hereditaria llamada neurofibromatosis de tipo 2 (NF2) a veces tienen un riesgo mayor de ependimoma en la vía óptica. No todos los niños con este factor de riesgo tendrán un ependimoma. Además, es posible que algunos niños sin un factor de riesgo conocido lo presenten.
Síntomas del ependimoma infantil
Los síntomas del ependimoma dependen de la edad del niño y del lugar donde se formó el tumor. Es importante consultar con el médico si su niño presenta alguno de los síntomas que se mencionan a continuación.
Síntomas de los ependimomas infratentoriales (de fosa posterior):
- Acumulación de líquido cefalorraquídeo en el encéfalo que en ocasiones produce cansancio, vómitos, ojos que permanecen mirando hacia abajo, irritabilidad, desarrollo lento o aumento del tamaño de la cabeza.
- Pérdida del equilibrio y dificultad para caminar.
- Dolor de cuello.
- Pérdida del funcionamiento de los nervios en la parte posterior del encéfalo.
Síntomas de los ependimomas supratentoriales:
- Convulsiones.
- Dolores de cabeza frecuentes.
- Visión borrosa.
- Náuseas y vómitos.
- Cambios en el movimiento y la sensibilidad.
Síntomas de los ependimomas medulares:
- Dolor de cuello o espalda.
- Debilidad o rigidez del cuello.
- Debilidad en una o ambas piernas.
- Dificultad para orinar.
- Cambio en los hábitos intestinales.
Es posible que otros problemas que no son ependimoma causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar el ependimoma infantil
Si su niño presenta síntomas que indican un posible ependimoma, el médico deberá determinar si estos se deben a este tipo de cáncer o a otro problema. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico, incluso un examen neurológico. A partir de estos resultados, es posible que se indiquen pruebas adicionales. Si el niño tiene un ependimoma, los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las siguientes pruebas se usan para diagnosticar el ependimoma infantil:
Imágenes por resonancia magnética con gadolinio o sin este
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas de áreas del interior del encéfalo y la médula espinal. A veces se inyecta en una vena una sustancia que se llama gadolinio, que recorre el torrente sanguíneo. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
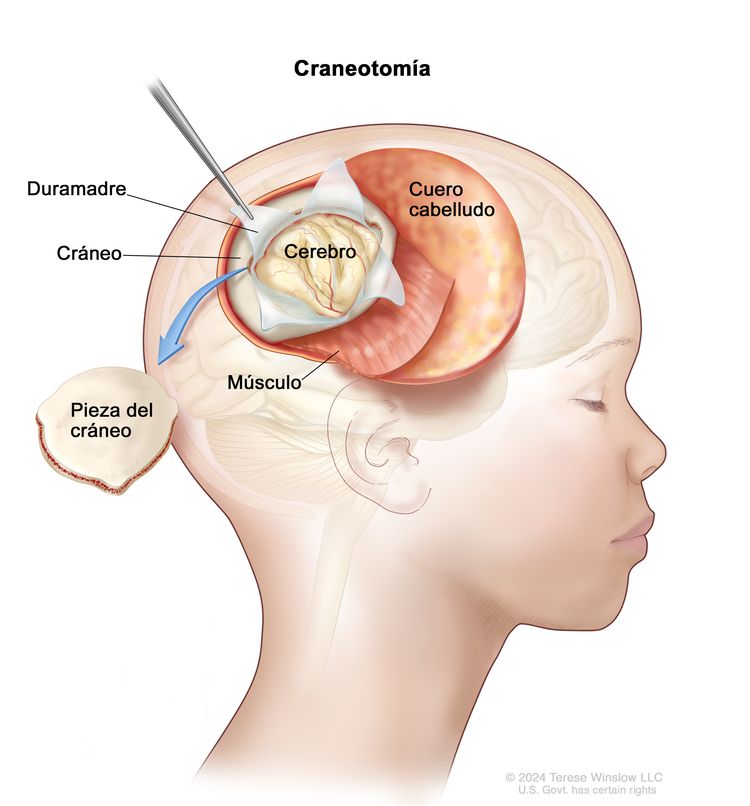
Biopsia
Si en las pruebas diagnósticas se observa un posible tumor de encéfalo, se puede hacer una biopsia. Se extrae una pieza del cráneo o se crea un orificio pequeño en el mismo, y con una aguja o un dispositivo quirúrgico se obtiene una muestra de tejido del encéfalo. A veces, cuando se usa una aguja, esta se guía mediante una computadora para extraer la muestra. Un patólogo observa el tejido al microscopio para detectar células cancerosas y determinar el grado del tumor. Si se encuentran células cancerosas, el médico extirpará la mayor cantidad posible de tumor durante la misma cirugía.
En la muestra de tejido que se extrae durante la biopsia a veces se hacen las siguientes pruebas de laboratorio:
- Prueba inmunohistoquímica. Se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer.
- Secuenciación de última generación. Se utilizan computadoras para juntar fragmentos de ADN o ARN con el fin de secuenciar el ADN completo, segmentos grandes de ADN o ARN, o el ADN de tipos específicos de células en una muestra de tejido de una persona u organismo. Con la secuenciación de última generación también es posible identificar cambios en ciertas áreas del genoma o en genes específicos. Hay muchos métodos diferentes de secuenciación de última generación, como la secuenciación del genoma completo, la secuenciación del exoma completo, los paneles multigénicos y la secuenciación del transcriptoma. La secuenciación de última generación quizás ayude a los investigadores a comprender la causa de ciertas enfermedades, como el cáncer. También se llama secuenciación masiva en paralelo y NGS.
Punción lumbar
La punción lumbar es un procedimiento por el que se obtiene una muestra de líquido cefalorraquídeo (LCR) de la columna vertebral. Se coloca una aguja entre dos huesos de la columna vertebral y se introduce en el tejido que reviste la médula espinal para extraer una muestra de LCR que se examina al microscopio en busca de signos de células tumorales. Es posible que la muestra también se examine para determinar las cantidades de proteína y glucosa. 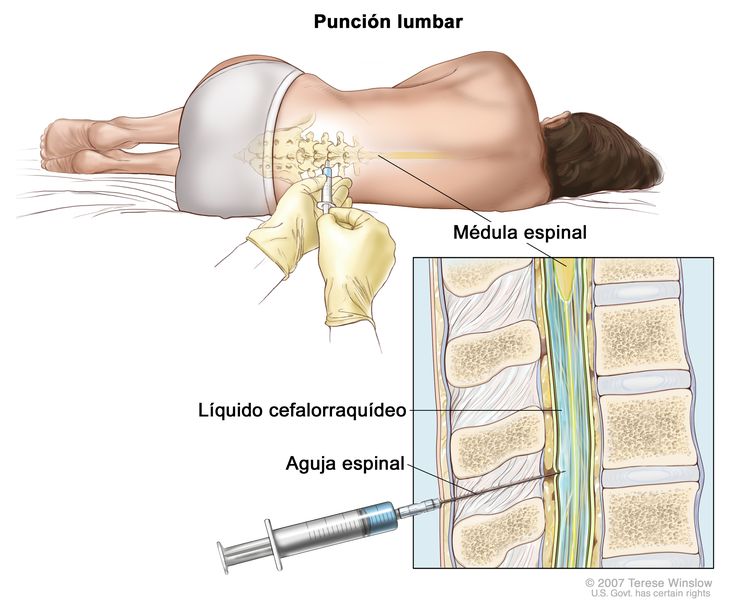
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes del primer médico a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología y las pruebas por imágenes. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios al plan de tratamiento, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Estadios y grados tumorales del ependimoma infantil
La estadificación es el proceso que se sigue para determinar la extensión del cáncer en el cuerpo y, a menudo, se usa para planificar el tratamiento y establecer un pronóstico. Si bien no hay un sistema de estadificación para el ependimoma infantil, al tumor se le asigna un grado. La clasificación tumoral por grados se basa en los criterios de la Organización Mundial de la Salud (OMS).
El grado del tumor es una descripción de cuán anormales se ven las células cancerosas al microscopio, cuán rápido el tumor se podría multiplicar y diseminar y qué tan probable es que el tumor vuelva después del tratamiento. Los criterios de la OMS también clasifican los ependimomas por su ubicación en el encéfalo o la médula espinal (consulte la sección Tipos de ependimoma infantil) y por las características moleculares o genéticas del tumor.
Las células cancerosas de grado bajo (grado I) se parecen más a las células normales que las células cancerosas de grado alto (grados II y III). Además, las células cancerosas de grado I tienden a multiplicarse y diseminarse de forma más lenta que las células cancerosas de grado II y III.
El ependimoma infantil a menudo vuelve después del tratamiento, a veces hasta 15 años después del tratamiento inicial. Por lo general, el tumor reaparece en el sitio del cáncer primario, aunque también se puede diseminar a áreas cercanas de este sitio. Es infrecuente que el ependimoma se disemine a áreas alejadas del sitio del cáncer primario.
Tipos de tratamiento del ependimoma infantil
¿Quién dirige el tratamiento de los niños con ependimoma?
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, es quien supervisa el tratamiento de los niños con ependimoma infantil. Este profesional trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con tumores de encéfalo y que se especializan en ciertos campos de la medicina. Entre estos especialistas, se encuentran los siguientes:
Hay diferentes tipos de tratamiento para el ependimoma en la niñez y la adolescencia. El equipo de atención le ayudará a decidir el plan de tratamiento para su hijo o hija. Se tendrán en cuenta muchos factores, como la ubicación del cáncer, la edad y el estado general de salud del niño, y el tipo y grado del ependimoma.
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención antes de comenzar el tratamiento para saber qué sucederá puede ser útil.
Es posible que se administren los siguientes tratamientos:
Cirugía
La cirugía para extirpar el tumor y parte del tejido sano que lo rodea suele ser el primer tratamiento para el ependimoma infantil. A veces se hace una cirugía con el fin de obtener una muestra de biopsia para confirmar el diagnóstico (consulte Pruebas para diagnosticar el ependimoma infantil), aliviar los síntomas causados por el tumor que presiona el encéfalo o la médula espinal, y extirpar tanto tumor como sea posible.
Después de la cirugía, a menudo se obtienen imágenes por resonancia magnética (IRM) para ver si quedaron restos del tumor. Si se confirma esto, quizás se haga una segunda cirugía para extirpar tanto tumor residual como sea posible.
Algunos niños reciben quimioterapia o radioterapia después de la cirugía para destruir las células cancerosas que hayan quedado. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Radioterapia
La radioterapia es un tratamiento del cáncer para el que se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. El ependimoma se trata con radioterapia de haz externo. En este tipo de terapia, se usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área con cáncer. Es posible administrar la radioterapia sola o con otros tratamientos, como la quimioterapia.
Algunas formas de administrar radioterapia externa ayudan a evitar que la radiación dañe el tejido sano cercano. Estos tipos de radioterapia son los siguientes:
- Radioterapia conformada. Es un tipo de radioterapia en el que se usa una computadora a fin de crear una imagen tridimensional (3D) del tumor que sirve para ajustar los haces de radiación a la forma del tumor.
- Radioterapia de intensidad modulada (RTIM). Es un tipo de radioterapia 3D en la que se usa una computadora para crear imágenes del tamaño y la forma de un tumor. Se dirigen rayos delgados de radiación de distinta intensidad (fuerza) hacia el tumor desde muchos ángulos.
- Radioterapia con haz de protones. Es un tipo de radioterapia externa de alta energía en la que se usa una máquina de radioterapia que dirige corrientes de protones (partículas minúsculas e invisibles con carga positiva) hacia las células cancerosas para destruirlas.
- Radiocirugía estereotáctica. Es un tipo de radioterapia en el que se emplea un marco rígido que se fija al cráneo para mantener la cabeza quieta durante el tratamiento con radiación. Se usa una máquina que dirige una dosis de radiación alta directo al tumor. Este procedimiento no incluye cirugía. También se llama radiocirugía estereotáxica, radiocirugía y cirugía de radiación.
Los niños pequeños que reciben radioterapia dirigida al encéfalo tienen un riesgo más alto de problemas de crecimiento y desarrollo que los niños mayores. La radioterapia conformada tridimensional y la terapia con haz de protones están en estudio en niños pequeños para determinar si es posible reducir los efectos de la radiación en el crecimiento y el desarrollo.
Para obtener más información, consulte Radioterapia de haz externo para el cáncer y Efectos secundarios de la radioterapia.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Se puede administrar sola o con otros tratamientos, como la radioterapia.
Los medicamentos de quimioterapia para tratar un ependimoma se inyectan en una vena. Cuando se administran de esta forma, ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo. Los medicamentos que se usan solos o en combinación son los siguientes:
En ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información, consulte Quimioterapia para tratar el cáncer.
Ensayos clínicos
Un ensayo clínico de tratamiento es un estudio de investigación que se hace con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para las personas con cáncer. Debido a que el cáncer es poco frecuente en los niños, se debe considerar la participación en un ensayo clínico.
Use el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Puede buscar ensayos según el tipo de cáncer, la edad de los participantes y el lugar donde se realizan los ensayos. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Tratamiento del ependimoma infantil en el encéfalo o el tronco encefálico
El tratamiento del ependimoma infantil recién diagnosticado en el encéfalo o el tronco encefálico incluye cirugía.
Después de la cirugía, el plan de tratamiento adicional depende de los siguientes aspectos:
- Subtipo del ependimoma.
- Si quedan células cancerosas después de la cirugía.
- Si el cáncer se diseminó a otras partes del encéfalo o la médula espinal.
- Edad del niño.
Cuando el tumor se extirpa por completo y las células cancerosas no se diseminaron, el tratamiento quizás incluya radioterapia.
Cuando queda parte del tumor después de la cirugía, pero las células cancerosas no se diseminaron, el tratamiento incluye las siguientes opciones:
- Segunda cirugía para extirpar tanto tumor residual como sea posible.
- Radioterapia.
- Quimioterapia antes de la radioterapia.
Cuando las células cancerosas se diseminaron en el encéfalo y la médula espinal, el tratamiento incluye las siguientes opciones:
- Radioterapia dirigida al encéfalo y la médula espinal.
- Quimioterapia.
El tratamiento para los niños menores de 1 año incluye las siguientes opciones:
- Quimioterapia.
- Participación en un ensayo clínico de radioterapia conformada tridimensional (3D) o radioterapia con haz de protones.
La radioterapia solo se administra a niños mayores de 1 año.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento del ependimoma infantil.
Tratamiento del ependimoma infantil de médula espinal
El tratamiento del ependimoma medular o espinal mixopapilar infantil recién diagnosticado (grado 2) es la cirugía, seguida en ocasiones de radioterapia.
El tratamiento del ependimoma medular no mixopapilar infantil recién diagnosticado es la cirugía. A veces, se administra radioterapia después de la cirugía a los niños con tumores de grado 2 o 3.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento del ependimoma infantil.
Tratamiento del ependimoma infantil recidivante
El tratamiento del ependimoma infantil recidivante incluye las siguientes opciones:
- Cirugía.
- Radioterapia de haz externo.
- Quimioterapia.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento del ependimoma infantil.
Factores pronósticos del ependimoma infantil
Si su niño recibe un diagnóstico de ependimoma es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad, y depende de muchos factores, como los siguientes:
- El sitio donde se formó el tumor en el sistema nervioso central (SNC).
- Si hay ciertos cambios en los genes o cromosomas de las células cancerosas.
- Si el cáncer se extirpó por completo mediante cirugía; el pronóstico es mejor si se extirpa todo el cáncer.
- El tipo y el grado del ependimoma.
- La edad del niño cuando se diagnosticó el tumor.
- Si el cáncer se diseminó a otras partes del encéfalo o la médula espinal; el pronóstico es mejor si el cáncer no se diseminó.
- Si el tumor recién se diagnosticó o volvió.
El pronóstico también depende de si recibió radioterapia, el tipo y la dosis de tratamiento, o si solo recibió quimioterapia.
Todas las personas son diferentes, por lo que la respuesta al tratamiento varía mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Efectos secundarios y efectos tardíos del tratamiento del cáncer
Los tratamientos contra el cáncer pueden causar efectos secundarios. Los efectos secundarios que presente el niño dependerán de aspectos relacionados con el tratamiento, como el tipo y la dosis, y de cómo reaccione su cuerpo. Hable con el equipo de tratamiento sobre los posibles efectos secundarios y cómo controlarlos.
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. A continuación se enumeran los posibles efectos tardíos del tratamiento del ependimoma infantil.
- Problemas físicos relacionados con los siguientes aspectos:
- Desarrollo dental.
- Audición.
- Crecimiento y desarrollo de huesos y músculos.
- Funcionamiento de la tiroides.
- Coágulos de sangre y ruptura de vasos sanguíneos en el encéfalo, lo que produce accidentes cerebrovasculares.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer), como cáncer de tiroides o cáncer de encéfalo.
Algunos efectos tardíos se pueden tratar o controlar. Es importante hablar con los médicos sobre los posibles efectos de algunos tratamientos en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
El ependimoma infantil a veces vuelve 15 o más años después del tratamiento inicial. Por lo tanto, algunas de las pruebas se seguirán repitiendo cada cierto tiempo después de que finalice el tratamiento. Los resultados quizás indiquen si la afección del niño ha cambiado o si el cáncer volvió.
Es posible que se obtengan imágenes por resonancia magnética del encéfalo y la médula espinal en los siguientes intervalos:
- Cada 3 a 4 meses durante los primeros 2 a 3 años.
- Cada 6 meses a partir de los 4 a 5 años de terminar el tratamiento.
- Una vez al año pasados los 5 años de terminar el tratamiento.
Cómo afrontar el cáncer de su niño
Cuando los niños tienen cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad. Para obtener más información, consulte Papás que tienen a un niño con cáncer.
Recursos relacionados
Para obtener más información sobre el cáncer infantil y otros recursos generales sobre el cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- Pediatric Brain Tumor Consortium (PBTC) (Consorcio sobre tumores de encéfalo pediátricos)
- CureSearch for Children's Cancer (CureSearch para el cáncer infantil)
- For Survivors, Caregivers, and Advocates (Recursos para sobrevivientes, cuidadores y defensores de los pacientes)