Tratamiento del cáncer de vagina (PDQ®)–Versión para profesionales de salud
Información general sobre el cáncer de vagina
Los carcinomas de vagina son tumores infrecuentes que comprenden cerca del 2 % de los cánceres que aparecen en el aparato reproductor femenino.[1] El carcinoma de células escamosas (CCE) representa del 80 % al 90 % de los casos de cáncer de vagina, y el adenocarcinoma representa del 5 % al 10 % de los casos de cáncer de vagina.[1]
Los melanomas (a menudo no pigmentados), los sarcomas, los carcinomas de células pequeñas, los linfomas o los tumores carcinoides se han descrito como cánceres primarios de vagina, pero son muy infrecuentes. La evolución natural, el pronóstico y el tratamiento de otros cánceres primarios de vagina son diferentes y no se tratan en este resumen.
Las metástasis hematógenas a distancia se presentan con más frecuencia en los pulmones y con menor frecuencia en el hígado, el hueso o en otros sitios.[1]
El sistema de estadificación del American Joint Committee on Cancer clasifica los tumores de vagina que afectan el cuello uterino de una mujer con útero íntegro como cánceres de cuello uterino.[2] Por lo tanto, los que se clasifican como cánceres de cuello uterino son tumores que surgen en la porción apical de la vagina y se diseminan al cuello uterino. Para obtener más información, consultar Tratamiento del cáncer de cuello uterino.
Incidencia y mortalidad
Cálculo del número estimado de casos nuevos y defunciones por cáncer de vagina y otros tipos de cáncer de órganos genitales femeninos en los Estados Unidos para 2025:[3]
- Casos nuevos: 8070.
- Defunciones: 1950.
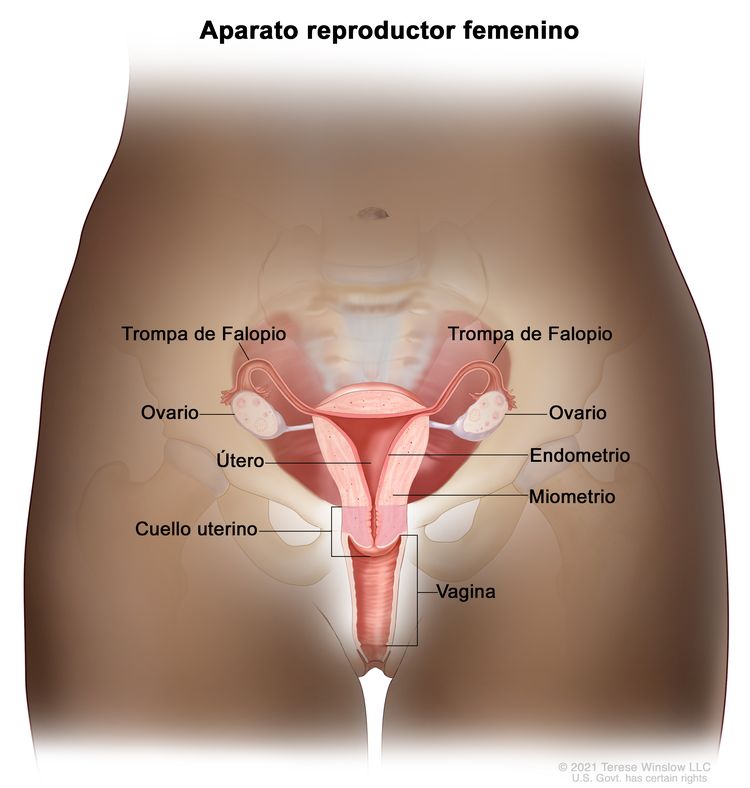
Características anatómicas
Factores de riesgo
La edad avanzada es el principal factor de riesgo para la mayoría de los cánceres. Otros factores de riesgo de cáncer de vagina son los siguientes:
- Infección por el virus del papiloma humano (VPH). El CCE de vagina se asocia con una tasa alta de infección por cepas oncógenas del VPH. El CCE de vagina y el CCE de cuello uterino comparten muchos factores de riesgo.[4-6] También se notificó una infección por el VPH en un caso de adenocarcinoma de vagina.[6] Para obtener más información, consultar Tratamiento del cáncer de cuello uterino.
- Exposición a dietilestilbestrol (DES) in utero. El carcinoma de células claras, una forma poco frecuente de adenocarcinoma, se presenta cuando hay exposición in utero al DES; con una incidencia máxima antes de los 30 años de edad. Esta asociación se notificó por primera vez en 1971.[7] La incidencia de esta enfermedad, que es más alta cuando la exposición ocurre durante el primer trimestre, alcanzó su máximo a mediados de la década de 1970 y fue un reflejo del uso de DES en la década de 1950. Ahora es bastante infrecuente.[1] Sin embargo, las mujeres con antecedentes conocidos de exposición in utero al DES deben someterse a seguimiento atento para detectar este tumor. (Esta asociación aplicaba sobre todo a los cánceres de vagina diagnosticados en mujeres jóvenes, porque los adenocarcinomas que no se vinculan con la exposición al DES surgen de manera primaria durante la posmenopausia).
La adenosis vaginal es más común en mujeres jóvenes con exposición in utero al DES, y quizás se presente de manera simultánea con un adenocarcinoma de células claras, aunque muy pocas veces progresa hasta convertirse en adenocarcinoma. La adenosis desaparece y en su lugar surge de manera espontánea una metaplasia escamosa que requiere seguimiento, pero no extirpación.
- Antecedentes de histerectomía. Las mujeres sometidas a histerectomía por enfermedades benignas, premalignas o malignas tienen riesgo de carcinomas de vagina.[8] En una serie retrospectiva de 100 mujeres estudiadas durante un periodo de 30 años, 50 % se había sometido a histerectomía antes del diagnóstico de cáncer de vagina.[8] En el grupo con antecedente de histerectomía, 31 de 50 mujeres (62 %) presentaron cánceres limitados al tercio superior de la vagina. En el grupo sin antecedente de histerectomía, se encontraron lesiones en la parte superior de la vagina en solo 17 de 50 mujeres (34 %).
Características clínicas
Aunque el cáncer de vagina en estadio temprano quizás no produzca signos o síntomas evidentes, a continuación, se enumeran algunas de sus manifestaciones:
- Metrorragia.
- Dispareunia.
- Dolor pélvico.
- Masa vaginal.
- Disuria.
- Estreñimiento.
Evaluación diagnóstica
Los siguientes procedimientos se utilizan para el diagnóstico del cáncer de vagina:
- Anamnesis y examen físico.
- Examen pélvico.
- Estudio citológico del cuello uterino (frotis de Pap o Papanicolau).
- Prueba del VPH.
- Colposcopia.
- Biopsia. Cuando el cuello uterino está intacto es obligatoria la toma de biopsias para descartar un carcinoma primario de cuello uterino. También se debe descartar un carcinoma de vulva.
Factores pronósticos
El pronóstico depende principalmente del estadio de la enfermedad, sin embargo, la supervivencia disminuye en las mujeres que exhiben las siguientes características:
- Edad mayor de 60 años.
- Síntomas en el momento del diagnóstico.
- Lesiones en el tercio medio y el tercio inferior de la vagina.
- Tumores poco diferenciados.
Además, en las pacientes con CCE de vagina la extensión del compromiso de la pared vaginal se relaciona con la supervivencia y el estadio de la enfermedad.
Seguimiento después del tratamiento
Al igual que sucede con otras neoplasias malignas ginecológicas, la evidencia que respalda la vigilancia después del tratamiento inicial del cáncer de vagina es muy débil por la falta de ensayos clínicos prospectivos o aleatorizados.[9] No hay comprobación científica confiable de que el uso habitual de pruebas citológicas o imágenes mejore los desenlaces de salud más allá de lo que se logra con un examen físico minucioso y la evaluación de síntomas nuevos. En consecuencia, fuera del entorno investigativo, es posible reservar las imágenes para las pacientes en quienes el examen físico o los síntomas plantean una sospecha clínica de recidiva o progresión.
Bibliografía
- Eifel PJ, Klopp AH, Berek JS, et al.: Cancer of the cervix, vagina, and vulva. In: DeVita VT Jr, Lawrence TS, Rosenberg SA, et al., eds.: DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology. 11th ed. Wolters Kluwer, 2019, pp 1171-1210.
- Vagina. In: Amin MB, Edge SB, Greene FL, et al., eds.: AJCC Cancer Staging Manual. 8th ed. Springer; 2017, pp 641–7.
- American Cancer Society: Cancer Facts and Figures 2025. American Cancer Society, 2025. Available online. Last accessed January 16, 2025.
- Daling JR, Madeleine MM, Schwartz SM, et al.: A population-based study of squamous cell vaginal cancer: HPV and cofactors. Gynecol Oncol 84 (2): 263-70, 2002. [PUBMED Abstract]
- Parkin DM: The global health burden of infection-associated cancers in the year 2002. Int J Cancer 118 (12): 3030-44, 2006. [PUBMED Abstract]
- Ikenberg H, Runge M, Göppinger A, et al.: Human papillomavirus DNA in invasive carcinoma of the vagina. Obstet Gynecol 76 (3 Pt 1): 432-8, 1990. [PUBMED Abstract]
- Herbst AL, Ulfelder H, Poskanzer DC: Adenocarcinoma of the vagina. Association of maternal stilbestrol therapy with tumor appearance in young women. N Engl J Med 284 (15): 878-81, 1971. [PUBMED Abstract]
- Stock RG, Chen AS, Seski J: A 30-year experience in the management of primary carcinoma of the vagina: analysis of prognostic factors and treatment modalities. Gynecol Oncol 56 (1): 45-52, 1995. [PUBMED Abstract]
- Salani R, Backes FJ, Fung MF, et al.: Posttreatment surveillance and diagnosis of recurrence in women with gynecologic malignancies: Society of Gynecologic Oncologists recommendations. Am J Obstet Gynecol 204 (6): 466-78, 2011. [PUBMED Abstract]
Información sobre los estadios del cáncer de vagina
Sistema de estadificación de la Fédération Internationale de Gynécologie et d’Obstétrique
La Fédération Internationale de Gynécologie et d’Obstétrique (FIGO) y el American Joint Committee on Cancer (AJCC) diseñaron la estadificación para definir el cáncer de vagina. El sistema FIGO es el sistema de estadificación que se usa con mayor frecuencia para estadificar el cáncer de vagina.[1-3]
| Nomenclatura FIGO | |
|---|---|
| FIGO = Fédération Internationale de Gynécologie et d’Obstétrique. | |
| aAdaptación de FIGO Committee on Gynecologic Oncology.[1,2] | |
| Estadio I | Carcinoma limitado a la pared de la vagina. |
| Estadio II | Carcinoma con compromiso del tejido infravaginal pero sin diseminación a la pared pélvica. |
| Estadio III | Carcinoma con diseminación a la pared pélvica. |
| Estadio IV | Carcinoma con diseminación fuera de la pelvis menor o compromiso de mucosa vesical o rectal; el edema ampolloso por sí solo no permite la asignación al estadio IV. |
| IVa - Tumor con invasión de la vejiga o la mucosa rectal, o con diseminación directa fuera de la pelvis menor. | |
| IVb - Diseminación a órganos distantes. | |
Además, el sistema de estadificación FIGO incorpora un sistema de puntuación para el pronóstico modificado de la Organización Mundial de la Salud. Se suman las puntuaciones de los 8 factores de riesgo y se incorporan al estadio FIGO, separados por dos puntos (por ejemplo, estadio II:4, estadio IV:9, etc.). Por desgracia, se han publicado muchos sistemas de puntuación de riesgo, lo que dificulta la comparación de los resultados.
Bibliografía
- FIGO Committee on Gynecologic Oncology: Current FIGO staging for cancer of the vagina, fallopian tube, ovary, and gestational trophoblastic neoplasia. Int J Gynaecol Obstet 105 (1): 3-4, 2009. [PUBMED Abstract]
- Adams TS, Rogers LJ, Cuello MA: Cancer of the vagina: 2021 update. Int J Gynaecol Obstet 155 (Suppl 1): 19-27, 2021. [PUBMED Abstract]
- Vagina. In: Amin MB, Edge SB, Greene FL, et al., eds.: AJCC Cancer Staging Manual. 8th ed. Springer; 2017, pp 641–7.
Aspectos generales de las opciones de tratamiento del cáncer de vagina
Debido aque el cáncer de vagina es infrecuente, los estudios se limitan a series de casos retrospectivas que por lo general son de una institución de referencia.[Nivel de evidencia C2] Durante el periodo prolongado que abarcaron estas series de casos se presentaron cambios en las pruebas de estadificación y las técnicas de radiación, incluso la transición al uso de los aceleradores de alta energía, la radioterapia conformada y la radioterapia de intensidad modulada.[1,2] La comparación de los abordajes de tratamiento se complicó aún más porque los investigadores a menudo no usaron criterios de estadificación precisos (en especial, para la enfermedad en estadio I y II) ni criterios para seleccionar la modalidad de tratamiento. Esto llevó a la notificación de diversas tasas de control de la enfermedad y de supervivencia para cada uno de los estadios y modalidades de tratamiento.[3]
Los factores que se deben considerar durante la planificación del tratamiento del cáncer de vagina son los siguientes:
- Estadio y tamaño de la lesión.
- Capacidad de mantener la funcionalidad de la vagina.
- Presencia o ausencia del útero.
- Antecedentes de radioterapia pélvica.
- Drenaje linfático del tumor a los ganglios pélvicos, a los ganglios inguinales o ambos, de acuerdo con la ubicación del tumor.
- Cercanía de la vagina a la vejiga o el recto. Esto limita las opciones de tratamiento quirúrgico y aumenta las complicaciones quirúrgicas a corto y lazo plazo, incluso de las alteraciones funcionales.
- Proximidad del tumor a órganos radiosensibles u órganos que impiden una resección radical porque conllevaría deficiencias funcionales inaceptables (por ejemplo, en la vejiga, el recto o la uretra).
Las lesiones de la radiación en los órganos cercanos comprenden las siguientes:[1,2]
- Fístulas rectovaginales.
- Fístulas vesicovaginales.
- Estenosis rectal o vaginal.
- Cistitis.
- Proctitis.
- Menopausia prematura por lesión ovárica.
- Necrosis de tejidos blandos o necrosis ósea.
El tratamiento del carcinoma de células claras de vagina, que es muy infrecuente, es similar al tratamiento del carcinoma de células escamosas. Sin embargo, se debe tener en cuenta el uso de técnicas para conservar el funcionamiento vaginal y ovárico durante la planificación del tratamiento debido a la corta edad de las pacientes en el momento del diagnóstico.[4]
| Estadio (sistema de estadificación FIGO) | Opciones de tratamiento | |
|---|---|---|
| FIGO = Fédération Internationale de Gynécologie et d’Obstétrique; CCE= carcinoma de células escamosas; VAIN = neoplasia intraepitelial vaginal. | ||
| VAIN (este estadio no se incluye en la estadificación FIGO) | Terapia láser | |
| Extirpación local amplia | ||
| Vaginectomía | ||
| Quimioterapia intravaginal | ||
| Radioterapia intracavitaria | ||
| Imiquimod | ||
| Cáncer de vagina en estadio I | CCE | Radioterapia |
| Cirugía | ||
| Adenocarcinoma | Cirugía | |
| Radioterapia | ||
| Terapia local combinada | ||
| Cáncer de vagina (CCE y adenocarcinoma) en estadios II, III y IVa | Radioterapia | |
| Cirugía | ||
| Quimiorradiación | ||
| Cáncer de vagina (CCE y adenocarcinoma) en estadio IVb | Radioterapia | |
En el caso de pacientes con carcinoma de vagina en estadio temprano, el tratamiento estándar es radioterapia, cirugía, o una combinación de éstos. Faltan datos de ensayos aleatorizados, de manera que el tratamiento por lo general se determina a partir de la experiencia institucional y los factores enumerados antes.[3]
En las pacientes con enfermedad en estadios III y IVa, el tratamiento estándar es radioterapia con radioterapia externa (RTE), sola o con braquiterapia. Los ganglios linfáticos regionales se incluyen en el campo de radiación. Cuando se usa sola, la RTE abarca el uso de campos reducidos y una dosis tumoral de 65 a 70 Gy que se administra en un periodo de 6 a 7 semanas. La penetración de la dosis de la braquiterapia intracavitaria es insuficiente en los tumores localmente avanzados, de manera que se emplea la braquiterapia intersticial para la braquiterapia.[3,5]
No hay un tratamiento apropiado para las pacientes con enfermedad en estadio IVb o recidivante que no deben recibir tratamiento local. Ningún fármaco antineoplásico ha demostrado beneficio clínico comprobado, si bien las pacientes suelen recibir los mismos regímenes de tratamiento que se usan para el cáncer de cuello uterino. Algunas veces se recomienda el uso simultáneo de quimioterapia a base de fluorouracilo o cisplatino y radioterapia, según la extrapolación de las estrategias de tratamiento para el cáncer de cuello uterino.[6-8] La comprobación científica proviene de series de casos y no se ha definido bien un efecto de aumento de la supervivencia ni en el control local.[Nivel de evidencia C3]
El control local es problemático en los tumores voluminosos. Algunos investigadores también han usado quimioterapia simultánea con productos como cisplatino, bleomicina, mitomicina, floxuridina y vincristina, pero no se observó mejora de los desenlaces.[1] Este uso surgió de la extrapolación de los abordajes de tratamiento del cáncer de cuello uterino, porque comparten factores de riesgo y factores etiológicos.
Dado que el cáncer de vagina es infrecuente, estas pacientes son aptas para participar en ensayos clínicos de fármacos antineoplásicos o radiosensibilizadores con el fin de mejorar la supervivencia o el control local. A las pacientes aptas se les debe plantear la participación en ensayos clínicos, Para obtener más información sobre ensayos clínicos en curso, consultar el portal de Internet del NCI.
Administración de fluorouracilo
El gen DPYD codifica la enzima que cataboliza las pirimidinas y las fluoropirimidinas, como la capecitabina y el fluorouracilo. Se estima que entre el 1 % y el 2 % de la población tiene variantes defectuosas de DPYD que reducen la función de la proteína DPD y la acumulación de pirimidinas y fluoropirimidinas en el cuerpo.[9,10] Los pacientes con la variante DPYD*2A que reciben fluoropirimidinas quizás presenten efectos tóxicos graves que ponen en riesgo la salud, y a veces son mortales. Se han identificado muchas otras variantes de DPYD, con diferentes efectos clínicos.[9-11] Es posible que se recomiende evitar la fluoropirimidina o reducir la dosis al 50 % según el genotipo DPYD del paciente y el número de alelos funcionales de DPYD.[12-14] Las pruebas genéticas para DPYD cuestan menos de $200, pero la cobertura del seguro varía debido a la falta de directrices nacionales.[15] Además, es posible que las pruebas retrasen el tratamiento por 2 semanas, lo que no sería aconsejable en casos de urgencia. Este tema es objeto de controversia y requiere evaluación adicional.[16]
Bibliografía
- Frank SJ, Jhingran A, Levenback C, et al.: Definitive radiation therapy for squamous cell carcinoma of the vagina. Int J Radiat Oncol Biol Phys 62 (1): 138-47, 2005. [PUBMED Abstract]
- Tran PT, Su Z, Lee P, et al.: Prognostic factors for outcomes and complications for primary squamous cell carcinoma of the vagina treated with radiation. Gynecol Oncol 105 (3): 641-9, 2007. [PUBMED Abstract]
- Eifel PJ, Klopp AH, Berek JS, et al.: Cancer of the cervix, vagina, and vulva. In: DeVita VT Jr, Lawrence TS, Rosenberg SA, et al., eds.: DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology. 11th ed. Wolters Kluwer, 2019, pp 1171-1210.
- Senekjian EK, Frey KW, Anderson D, et al.: Local therapy in stage I clear cell adenocarcinoma of the vagina. Cancer 60 (6): 1319-24, 1987. [PUBMED Abstract]
- Chyle V, Zagars GK, Wheeler JA, et al.: Definitive radiotherapy for carcinoma of the vagina: outcome and prognostic factors. Int J Radiat Oncol Biol Phys 35 (5): 891-905, 1996. [PUBMED Abstract]
- Grigsby PW: Vaginal cancer. Curr Treat Options Oncol 3 (2): 125-30, 2002. [PUBMED Abstract]
- Dalrymple JL, Russell AH, Lee SW, et al.: Chemoradiation for primary invasive squamous carcinoma of the vagina. Int J Gynecol Cancer 14 (1): 110-7, 2004 Jan-Feb. [PUBMED Abstract]
- Samant R, Lau B, E C, et al.: Primary vaginal cancer treated with concurrent chemoradiation using Cis-platinum. Int J Radiat Oncol Biol Phys 69 (3): 746-50, 2007. [PUBMED Abstract]
- Sharma BB, Rai K, Blunt H, et al.: Pathogenic DPYD Variants and Treatment-Related Mortality in Patients Receiving Fluoropyrimidine Chemotherapy: A Systematic Review and Meta-Analysis. Oncologist 26 (12): 1008-1016, 2021. [PUBMED Abstract]
- Lam SW, Guchelaar HJ, Boven E: The role of pharmacogenetics in capecitabine efficacy and toxicity. Cancer Treat Rev 50: 9-22, 2016. [PUBMED Abstract]
- Shakeel F, Fang F, Kwon JW, et al.: Patients carrying DPYD variant alleles have increased risk of severe toxicity and related treatment modifications during fluoropyrimidine chemotherapy. Pharmacogenomics 22 (3): 145-155, 2021. [PUBMED Abstract]
- Amstutz U, Henricks LM, Offer SM, et al.: Clinical Pharmacogenetics Implementation Consortium (CPIC) Guideline for Dihydropyrimidine Dehydrogenase Genotype and Fluoropyrimidine Dosing: 2017 Update. Clin Pharmacol Ther 103 (2): 210-216, 2018. [PUBMED Abstract]
- Henricks LM, Lunenburg CATC, de Man FM, et al.: DPYD genotype-guided dose individualisation of fluoropyrimidine therapy in patients with cancer: a prospective safety analysis. Lancet Oncol 19 (11): 1459-1467, 2018. [PUBMED Abstract]
- Lau-Min KS, Varughese LA, Nelson MN, et al.: Preemptive pharmacogenetic testing to guide chemotherapy dosing in patients with gastrointestinal malignancies: a qualitative study of barriers to implementation. BMC Cancer 22 (1): 47, 2022. [PUBMED Abstract]
- Brooks GA, Tapp S, Daly AT, et al.: Cost-effectiveness of DPYD Genotyping Prior to Fluoropyrimidine-based Adjuvant Chemotherapy for Colon Cancer. Clin Colorectal Cancer 21 (3): e189-e195, 2022. [PUBMED Abstract]
- Baker SD, Bates SE, Brooks GA, et al.: DPYD Testing: Time to Put Patient Safety First. J Clin Oncol 41 (15): 2701-2705, 2023. [PUBMED Abstract]
Tratamiento de la neoplasia intraepitelial vaginal
La neoplasia intraepitelial vaginal (VAIN), caracterizada por atipia de células escamosas no invasivas, se clasifica a partir de la extensión del compromiso del epitelio, de la siguiente manera:
- La VAIN 1 se define por el compromiso del tercio más superficial del grosor del epitelio.
- La VAIN 2 se define por el compromiso de los dos tercios superficiales del grosor del epitelio.
- La VAIN 3 se define por el compromiso de más de dos tercios del grosor del epitelio. Una lesión tipo VAIN 3 que abarque todo el grosor del epitelio se llama carcinoma in situ.
La VAIN se vincula con una tasa alta de infección por el virus del papiloma humano (VPH) y se cree que su proceso etiológico es parecido al de la neoplasia intraepitelial cervical (NIC).[1-3]
Se debe hacer una evaluación atenta del cuello uterino y la vulva porque el carcinoma de vagina in situ se vincula con otras neoplasias de genitales, y en algunos casos corresponden a una diseminación de una NIC. El carcinoma de vagina in situ a menudo es multifocal y surge con mayor frecuencia en la cúpula vaginal. Para obtener más información, consultar Tratamiento del cáncer de cuello uterino.
El alcance y el tipo de tratamiento quirúrgico que se necesitan dependen de la ubicación anatómica, los indicios de multifocalidad, las comorbilidades generales y otros factores específicos del paciente (por ejemplo, deformación anatómica de la cúpula vaginal por una histerectomía previa).[4]
Opciones de tratamiento de la neoplasia intraepitelial vaginal
Los siguientes tratamientos no se han sometido a comparación directa en ensayos aleatorizados, de manera que su eficacia relativa es incierta.[Nivel de evidencia C3]
Las opciones de tratamiento de la VAIN son las siguientes:
- Terapia láser [5] después de una biopsia para descartar los componentes invasivos que no se extirparon durante la biopsia
- Extirpación local amplia con injerto de piel o sin este.[6]
- Vaginectomía parcial o total, con injerto de piel para enfermedad extensa o multifocal.[7]
- Quimioterapia intravaginal con crema de fluorouracilo al 5 % (5-FU). Esta opción quizás sea útil en el entorno de lesiones multifocales.[5,8]
- Radioterapia intracavitaria.[9,10] Este tratamiento se utiliza principalmente en el entorno de enfermedad multifocal o recidivante, o cuando el riesgo quirúrgico es elevado, debido a la toxicidad y carcinogénesis inherentes.[1] A menudo se trata toda la mucosa vaginal.[11]
- La crema de imiquimod al 5 %, un estimulante inmunitario que se usa en el tratamiento de las verrugas genitales, es otra opción de aplicación tópica con una tasa de respuesta clínica completa de 50 a 86 % en series pequeñas de casos de pacientes con VAIN 2 y 3 multifocal de grado alto relacionadas con el VPH.[12] Sin embargo, este uso sigue en investigación y su eficacia quizás sea poco duradera.[13]
Por lo general, las mujeres con VAIN 1 se observan de cerca sin administrar tratamiento ablativo o quirúrgico, porque las lesiones suelen remitir de forma espontánea. El tratamiento de la VAIN 2, el grado intermedio, abarca observación rigurosa o tratamiento inicial. No se conoce bien la evolución natural de la VAIN debido a que es infrecuente, pero se piensa que la VAIN 3 acarrea un riesgo importante de progresión a cáncer invasivo y se indica tratamiento inmediato. Las lesiones hiperqueratósicas responden mejor a la extirpación o vaporización con láser que al tratamiento con 5-FU.[4]
Ensayos clínicos en curso
Realizar una búsqueda avanzada en inglés de los ensayos clínicos sobre cáncer auspiciados por el NCI que ahora aceptan pacientes. La búsqueda se puede simplificar por ubicación del ensayo, tipo de tratamiento, nombre del fármaco y otros criterios. También se dispone de información general sobre los ensayos clínicos.
Bibliografía
- Eifel PJ, Klopp AH, Berek JS, et al.: Cancer of the cervix, vagina, and vulva. In: DeVita VT Jr, Lawrence TS, Rosenberg SA, et al., eds.: DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology. 11th ed. Wolters Kluwer, 2019, pp 1171-1210.
- Daling JR, Madeleine MM, Schwartz SM, et al.: A population-based study of squamous cell vaginal cancer: HPV and cofactors. Gynecol Oncol 84 (2): 263-70, 2002. [PUBMED Abstract]
- Smith JS, Backes DM, Hoots BE, et al.: Human papillomavirus type-distribution in vulvar and vaginal cancers and their associated precursors. Obstet Gynecol 113 (4): 917-24, 2009. [PUBMED Abstract]
- Wright VC, Chapman W: Intraepithelial neoplasia of the lower female genital tract: etiology, investigation, and management. Semin Surg Oncol 8 (4): 180-90, 1992 Jul-Aug. [PUBMED Abstract]
- Krebs HB: Treatment of vaginal intraepithelial neoplasia with laser and topical 5-fluorouracil. Obstet Gynecol 73 (4): 657-60, 1989. [PUBMED Abstract]
- Cheng D, Ng TY, Ngan HY, et al.: Wide local excision (WLE) for vaginal intraepithelial neoplasia (VAIN). Acta Obstet Gynecol Scand 78 (7): 648-52, 1999. [PUBMED Abstract]
- Indermaur MD, Martino MA, Fiorica JV, et al.: Upper vaginectomy for the treatment of vaginal intraepithelial neoplasia. Am J Obstet Gynecol 193 (2): 577-80; discussion 580-1, 2005. [PUBMED Abstract]
- Stefanon B, Pallucca A, Merola M, et al.: Treatment with 5-fluorouracil of 35 patients with clinical or subclinical HPV infection of the vagina. Eur J Gynaecol Oncol 17 (6): 534, 1996. [PUBMED Abstract]
- Chyle V, Zagars GK, Wheeler JA, et al.: Definitive radiotherapy for carcinoma of the vagina: outcome and prognostic factors. Int J Radiat Oncol Biol Phys 35 (5): 891-905, 1996. [PUBMED Abstract]
- Graham K, Wright K, Cadwallader B, et al.: 20-year retrospective review of medium dose rate intracavitary brachytherapy in VAIN3. Gynecol Oncol 106 (1): 105-11, 2007. [PUBMED Abstract]
- Kang J, Wethington SL, Viswanathan A: Vaginal cancer. In: Halperin EC, Wazer DE, Perez CE, et al., eds.: Perez & Brady's Principles and Practice of Radiation Oncology. 7th ed. Wolters Kluwer, 2018, pp 1786-1816.
- Iavazzo C, Pitsouni E, Athanasiou S, et al.: Imiquimod for treatment of vulvar and vaginal intraepithelial neoplasia. Int J Gynaecol Obstet 101 (1): 3-10, 2008. [PUBMED Abstract]
- Haidopoulos D, Diakomanolis E, Rodolakis A, et al.: Can local application of imiquimod cream be an alternative mode of therapy for patients with high-grade intraepithelial lesions of the vagina? Int J Gynecol Cancer 15 (5): 898-902, 2005 Sep-Oct. [PUBMED Abstract]
Tratamiento del cáncer de vagina en estadio I
Las opciones de tratamiento del cáncer de vagina en estadio l no se han sometido a comparación directa en ensayos aleatorizados.[Nivel de evidencia C2] Debido a las diferencias en la selección de pacientes, la pericia de tratamiento de la enfermedad local y los criterios de estadificación, es difícil determinar si hay diferencias en las tasas de control de la enfermedad.
Opciones de tratamiento del carcinoma de células escamosas de vagina en estadio I
Las opciones de tratamiento del carcinoma de células escamosas (CCE) de vagina en estadio I con lesiones superficiales que miden menos de 0,5 cm de grosor son las siguientes:
- Radioterapia.[1-4]
- Estos tumores a veces responden a la braquiterapia intracavitaria sola,[1] aunque a menudo el tratamiento comienza con radioterapia externa (RTE).[2]
- Las lesiones voluminosas o que afectan toda la vagina, exigen el uso de RTE.[1] A menudo se administra radioterapia electiva dirigida a los ganglios linfáticos pélvicos o inguinales en las mujeres con lesiones que afectan el tercio inferior de la vagina.[1,2]
- Cirugía.[5]
- Extirpación local amplia o vaginectomía total con reconstrucción de vagina, en especial, para las lesiones de la porción superior de la vagina. Es frecuente que también se administre radioterapia adyuvante cuando hay márgenes quirúrgicos estrechos o comprometidos.[6]
Las opciones de tratamiento del CCE de vagina en estadio I con lesiones que miden más de 0,5 cm de grosor son las siguientes:
- Cirugía.[5]
- La vaginectomía radical con linfadenectomía pélvica se debe considerar para las lesiones del tercio superior de la vagina. Se reconstruye la vagina si es posible y la paciente lo desea.[6,7]
- En las lesiones del tercio inferior de la vagina se debe considerar la linfadenectomía inguinal. La radioterapia adyuvante se debe considerar cuando hay márgenes quirúrgicos estrechos o comprometidos.[6]
- Radioterapia.[1-4]
- La RHE [2] o una combinación de radioterapia intersticial e intracavitaria se debe administrar en dosis de 75 Gy dirigidas al tumor primario.[1,8]
- Para las lesiones del tercio inferior de la vagina, se administran de 45 a 50 Gy de radioterapia electiva dirigida a los ganglios linfáticos pélvicos o inguinales.[1,2]
Opciones de tratamiento del adenocarcinoma de vagina en estadio I
Las opciones de tratamiento del adenocarcinoma de vagina en estadio I son las siguientes:
- Cirugía.
- Se indican una vaginectomía radical total e histerectomía con disección de ganglios linfáticos porque el tumor se disemina debajo del epitelio.
- Los ganglios pélvicos profundos se disecan si la lesión invade la porción superior de la vagina, y los ganglios inguinales se extraen si la lesión se origina en la parte inferior de la vagina.
- Se reconstruye la vagina si es posible y la paciente lo desea.[6]
- Es frecuente que también se administre radioterapia adyuvante cuando hay márgenes quirúrgicos estrechos o comprometidos.[6,7]
- Radioterapia.
- Terapia local combinada en casos seleccionados, que a veces incluye extirpación local amplia, muestreo de ganglios linfáticos y terapia intersticial.[10]
Ensayos clínicos en curso
Realizar una búsqueda avanzada en inglés de los ensayos clínicos sobre cáncer auspiciados por el NCI que ahora aceptan pacientes. La búsqueda se puede simplificar por ubicación del ensayo, tipo de tratamiento, nombre del fármaco y otros criterios. También se dispone de información general sobre los ensayos clínicos.
Bibliografía
- Perez CA, Camel HM, Galakatos AE, et al.: Definitive irradiation in carcinoma of the vagina: long-term evaluation of results. Int J Radiat Oncol Biol Phys 15 (6): 1283-90, 1988. [PUBMED Abstract]
- Frank SJ, Jhingran A, Levenback C, et al.: Definitive radiation therapy for squamous cell carcinoma of the vagina. Int J Radiat Oncol Biol Phys 62 (1): 138-47, 2005. [PUBMED Abstract]
- Tran PT, Su Z, Lee P, et al.: Prognostic factors for outcomes and complications for primary squamous cell carcinoma of the vagina treated with radiation. Gynecol Oncol 105 (3): 641-9, 2007. [PUBMED Abstract]
- Lian J, Dundas G, Carlone M, et al.: Twenty-year review of radiotherapy for vaginal cancer: an institutional experience. Gynecol Oncol 111 (2): 298-306, 2008. [PUBMED Abstract]
- Tjalma WA, Monaghan JM, de Barros Lopes A, et al.: The role of surgery in invasive squamous carcinoma of the vagina. Gynecol Oncol 81 (3): 360-5, 2001. [PUBMED Abstract]
- Stock RG, Chen AS, Seski J: A 30-year experience in the management of primary carcinoma of the vagina: analysis of prognostic factors and treatment modalities. Gynecol Oncol 56 (1): 45-52, 1995. [PUBMED Abstract]
- Rubin SC, Young J, Mikuta JJ: Squamous carcinoma of the vagina: treatment, complications, and long-term follow-up. Gynecol Oncol 20 (3): 346-53, 1985. [PUBMED Abstract]
- Andersen ES: Primary carcinoma of the vagina: a study of 29 cases. Gynecol Oncol 33 (3): 317-20, 1989. [PUBMED Abstract]
- Chyle V, Zagars GK, Wheeler JA, et al.: Definitive radiotherapy for carcinoma of the vagina: outcome and prognostic factors. Int J Radiat Oncol Biol Phys 35 (5): 891-905, 1996. [PUBMED Abstract]
- Senekjian EK, Frey KW, Anderson D, et al.: Local therapy in stage I clear cell adenocarcinoma of the vagina. Cancer 60 (6): 1319-24, 1987. [PUBMED Abstract]
Tratamiento del cáncer de vagina en estadios II, III y IVa
Las opciones de tratamiento del cáncer de vagina en estadios II, III y IVa no se han sometido a comparación directa en ensayos aleatorizados.[Nivel de evidencia C2] Debido a las diferencias en la selección de pacientes, la pericia de tratamiento de la enfermedad local y los criterios de estadificación, es difícil determinar si hay diferencias en las tasas de control de la enfermedad.
La radioterapia es el tratamiento más común para las pacientes con cáncer de vagina en estadios II, III y IVa.
Opciones de tratamiento del carcinoma de células escamosas y adenocarcinoma de vagina en estadios II, III y IVa
Las opciones de tratamiento del carcinoma de células escamosas (CCE) y adenocarcinoma de vagina en estadios II, III, y IVa son las siguientes:
- Radioterapia.
- Radioterapia externa (RTE) sola o en combinación con braquiterapia intersticial o intracavitaria.[1-5] Por ejemplo, RHE durante 5 a 6 semanas (incluye los ganglios pélvicos) seguida por un implante intersticial o intracavitario para administrar una dosis total de 75 a 80 Gy dirigida al tumor y una dosis de 55 a 60 Gy dirigida a la pared pélvica lateral.[1-3]
- Para las lesiones del tercio inferior de la vagina, se administran de 45 a 50 Gy de radioterapia electiva dirigida a los ganglios linfáticos pélvicos o inguinales.[1,2,6]
- Cirugía.
- Quimiorradiación.[11]
Ensayos clínicos en curso
Realizar una búsqueda avanzada en inglés de los ensayos clínicos sobre cáncer auspiciados por el NCI que ahora aceptan pacientes. La búsqueda se puede simplificar por ubicación del ensayo, tipo de tratamiento, nombre del fármaco y otros criterios. También se dispone de información general sobre los ensayos clínicos.
Bibliografía
- Perez CA, Camel HM, Galakatos AE, et al.: Definitive irradiation in carcinoma of the vagina: long-term evaluation of results. Int J Radiat Oncol Biol Phys 15 (6): 1283-90, 1988. [PUBMED Abstract]
- Chyle V, Zagars GK, Wheeler JA, et al.: Definitive radiotherapy for carcinoma of the vagina: outcome and prognostic factors. Int J Radiat Oncol Biol Phys 35 (5): 891-905, 1996. [PUBMED Abstract]
- Frank SJ, Jhingran A, Levenback C, et al.: Definitive radiation therapy for squamous cell carcinoma of the vagina. Int J Radiat Oncol Biol Phys 62 (1): 138-47, 2005. [PUBMED Abstract]
- Tran PT, Su Z, Lee P, et al.: Prognostic factors for outcomes and complications for primary squamous cell carcinoma of the vagina treated with radiation. Gynecol Oncol 105 (3): 641-9, 2007. [PUBMED Abstract]
- Lian J, Dundas G, Carlone M, et al.: Twenty-year review of radiotherapy for vaginal cancer: an institutional experience. Gynecol Oncol 111 (2): 298-306, 2008. [PUBMED Abstract]
- Andersen ES: Primary carcinoma of the vagina: a study of 29 cases. Gynecol Oncol 33 (3): 317-20, 1989. [PUBMED Abstract]
- Rubin SC, Young J, Mikuta JJ: Squamous carcinoma of the vagina: treatment, complications, and long-term follow-up. Gynecol Oncol 20 (3): 346-53, 1985. [PUBMED Abstract]
- Stock RG, Chen AS, Seski J: A 30-year experience in the management of primary carcinoma of the vagina: analysis of prognostic factors and treatment modalities. Gynecol Oncol 56 (1): 45-52, 1995. [PUBMED Abstract]
- Tjalma WA, Monaghan JM, de Barros Lopes A, et al.: The role of surgery in invasive squamous carcinoma of the vagina. Gynecol Oncol 81 (3): 360-5, 2001. [PUBMED Abstract]
- Boronow RC, Hickman BT, Reagan MT, et al.: Combined therapy as an alternative to exenteration for locally advanced vulvovaginal cancer. II. Results, complications, and dosimetric and surgical considerations. Am J Clin Oncol 10 (2): 171-81, 1987. [PUBMED Abstract]
- Rajagopalan MS, Xu KM, Lin JF, et al.: Adoption and impact of concurrent chemoradiation therapy for vaginal cancer: a National Cancer Data Base (NCDB) study. Gynecol Oncol 135 (3): 495-502, 2014. [PUBMED Abstract]
Tratamiento del cáncer de vagina en estadio IVb
Opciones de tratamiento del carcinoma de células escamosas y el adenocarcinoma de vagina en estadio IVb
Las opciones de tratamiento del CCE y el adenocarcinoma de vagina en estadio IVb son las siguientes:
- Radioterapia (paliación de síntomas) con quimioterapia o sin esta.
El tratamiento vigente es inadecuado para las pacientes con enfermedad en estadio IVb. Ningún fármaco antineoplásico ha demostrado beneficio clínico, si bien las pacientes suelen recibir los mismos regímenes de tratamiento que se usan para el cáncer de cuello uterino.
A partir de extrapolación de las estrategias de tratamiento del cáncer de cuello uterino, algunas veces se recomienda quimioterapia simultánea de fluorouracilo, o terapia a base de cisplatino y radioterapia.[1-3] La evidencia proviene de series de casos y no se ha definido bien un efecto de aumento en la supervivencia del paciente ni en el control local de la enfermedad.[Nivel de evidencia C3] Para obtener más información, consultar Tratamiento del cáncer de cuello uterino.
El cáncer de vagina en estadio IVb es infrecuente, de manera que las pacientes son aptas para ensayos clínicos con el fin de mejorar la supervivencia o el control local. Para obtener más información sobre ensayos clínicos en curso, consultar el portal de Internet del NCI.
Ensayos clínicos en curso
Realizar una búsqueda avanzada en inglés de los ensayos clínicos sobre cáncer auspiciados por el NCI que ahora aceptan pacientes. La búsqueda se puede simplificar por ubicación del ensayo, tipo de tratamiento, nombre del fármaco y otros criterios. También se dispone de información general sobre los ensayos clínicos.
Bibliografía
- Grigsby PW: Vaginal cancer. Curr Treat Options Oncol 3 (2): 125-30, 2002. [PUBMED Abstract]
- Dalrymple JL, Russell AH, Lee SW, et al.: Chemoradiation for primary invasive squamous carcinoma of the vagina. Int J Gynecol Cancer 14 (1): 110-7, 2004 Jan-Feb. [PUBMED Abstract]
- Samant R, Lau B, E C, et al.: Primary vaginal cancer treated with concurrent chemoradiation using Cis-platinum. Int J Radiat Oncol Biol Phys 69 (3): 746-50, 2007. [PUBMED Abstract]
Tratamiento del cáncer de vagina recidivante
Las pacientes con cáncer de vagina recidivante tienen un pronóstico muy precario. La mayoría de las recidivas se presentan durante los primeros 2 años de tratamiento.
Algunas pacientes con cáncer de vagina recidivante de ubicación central son aptas para someterse a exenteración pélvica o recibir radioterapia. En una serie numerosa únicamente 5 de 50 pacientes con recidiva se recuperaron con cirugía o radioterapia. Las 5 pacientes recuperadas tenían una enfermedad en estadio I o II en el momento de la presentación inicial, y luego presentaron recidiva tumoral central en la pelvis.[1]
Ningún fármaco antineoplásico ha demostrado beneficio clínico, si bien las pacientes suelen recibir los mismos regímenes de tratamiento que se usan para el cáncer de cuello uterino. Si las pacientes son aptas, se debe considerar su participación en ensayos clínicos. Para obtener más información sobre ensayos clínicos en curso, consultar el portal de Internet del NCI.
Ensayos clínicos en curso
Realizar una búsqueda avanzada en inglés de los ensayos clínicos sobre cáncer auspiciados por el NCI que ahora aceptan pacientes. La búsqueda se puede simplificar por ubicación del ensayo, tipo de tratamiento, nombre del fármaco y otros criterios. También se dispone de información general sobre los ensayos clínicos.
Bibliografía
- Stock RG, Chen AS, Seski J: A 30-year experience in the management of primary carcinoma of the vagina: analysis of prognostic factors and treatment modalities. Gynecol Oncol 56 (1): 45-52, 1995. [PUBMED Abstract]
Actualizaciones más recientes a este resumen (04/24/2025)
Los resúmenes del PDQ con información sobre el cáncer se revisan con regularidad y se actualizan a medida que se obtiene nueva información. Esta sección describe los cambios más recientes hechos a este resumen a partir de la fecha arriba indicada.
Información general sobre el cáncer de vagina
Se actualizaron las estadísticas con el número estimado de casos nuevos y defunciones para 2025 (se citó a la American Cancer Society como referencia 3).
El Consejo editorial del PDQ sobre el tratamiento para adultos es responsable de la redacción y actualización de este resumen y mantiene independencia editorial respecto del NCI. El resumen refleja una revisión independiente de la bibliografía médica y no representa las políticas del NCI ni de los NIH. Para obtener más información sobre las políticas relativas a los resúmenes y la función de los consejos editoriales del PDQ responsables de su actualización, consultar Información sobre este resumen del PDQ e Información del PDQ® sobre el cáncer dirigida a profesionales de la salud.
Información sobre este resumen del PDQ
Propósito de este resumen
Este resumen de información del PDQ sobre el cáncer dirigido a profesionales de la salud proporciona información integral revisada por expertos y basada en la evidencia sobre el tratamiento del cáncer de vagina. El objetivo es servir como fuente de información y ayuda para los profesionales clínicos durante la atención de pacientes. No ofrece pautas ni recomendaciones formales para tomar decisiones relacionadas con la atención sanitaria.
Revisores y actualizaciones
El consejo editorial del PDQ sobre el tratamiento para adultos, que mantiene independencia editorial respecto del Instituto Nacional del Cáncer (NCI), revisa este resumen de manera periódica y, en caso necesario, lo actualiza. Este resumen es el resultado de una revisión bibliográfica independiente y no constituye una declaración de política del NCI ni de los Institutos Nacionales de la Salud (NIH).
Cada mes, los integrantes de este consejo revisan los artículos publicados recientemente para determinar lo siguiente:
- Si el artículo se debe analizar en una reunión del consejo.
- Si conviene añadir texto acerca del artículo.
- Si se debe reemplazar o actualizar un artículo que ya se citó.
Los cambios en los resúmenes se deciden mediante consenso de los integrantes del consejo después de evaluar la solidez de la evidencia de los artículos publicados y determinar la forma de incorporar el artículo en el resumen.
Los revisores principales del sumario sobre Tratamiento del cáncer de vagina son:
- Fumiko Chino, MD (MD Anderson Cancer Center)
- Olga T. Filippova, MD (Lenox Hill Hospital)
Cualquier comentario o pregunta sobre el contenido de este resumen se debe enviar al Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Por favor, no enviar preguntas o comentarios directamente a los integrantes del consejo, ya que no responderán consultas de manera individual.
Niveles de evidencia
Algunas de las referencias bibliográficas de este resumen se acompañan del nivel de evidencia. El propósito de esto es ayudar al lector a evaluar la solidez de la evidencia que respalda el uso de ciertas intervenciones o abordajes. El consejo editorial del PDQ sobre el tratamiento para adultos emplea un sistema de jerarquización formal para asignar los niveles de evidencia científica.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento para adultos. PDQ Tratamiento del cáncer de vagina. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en: https://www.cancer.gov/espanol/tipos/vagina/pro/tratamiento-vagina-pdq. Fecha de acceso: <MM/DD/YYYY>.
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consultar Visuals Online, una colección de más de 2000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
Según la solidez de la evidencia, las opciones de tratamiento se clasifican como “estándar” o “en evaluación clínica”. Estas clasificaciones no se deben utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consultar la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consultar la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.