Tratamiento del timoma y carcinoma tímico (PDQ®)–Versión para pacientes
Información general sobre el tratamiento del timoma y el carcinoma tímico
Puntos importantes
- El timoma y el carcinoma tímico son enfermedades por las que se forman células malignas (cancerosas) en el timo.
- El timoma se relaciona con la miastenia grave y otras enfermedades autoinmunitarias paraneoplásicas.
- Los signos y síntomas del timoma y el carcinoma tímico son tos y dolor en el tórax.
- Para diagnosticar y estadificar el timoma y el carcinoma tímico se usan pruebas a fin de examinar el timo.
- Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El timoma y el carcinoma tímico son enfermedades por las que se forman células malignas (cancerosas) en el timo.
El timoma y el carcinoma tímico, que también se llaman tumores epiteliales tímicos (TET), son dos tipos de cánceres raros que se forman en las células que cubren el exterior del timo. El timo es un órgano pequeño ubicado en la parte superior del tórax, por encima del corazón y debajo del esternón. Forma parte del sistema linfático y elabora un tipo de glóbulos blancos llamados linfocitos que ayudan a combatir las infecciones. Estos cánceres, por lo general se forman entre los pulmones en la parte anterior del tórax y, a veces, se encuentran durante una radiografía del tórax que se hace por otra razón.
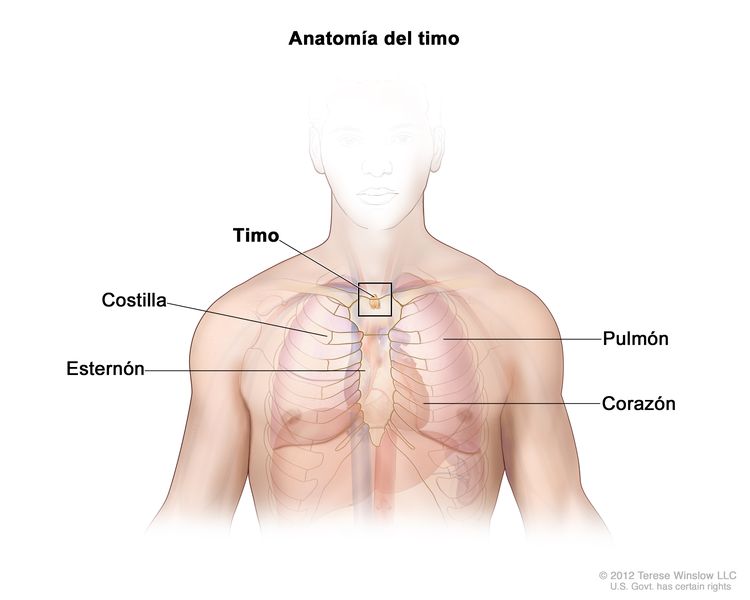
Aunque el timoma y el carcinoma tímico se formen en el mismo tipo de células, se comportan de forma diferente como se explica a continuación:
- Timoma. Las células tumorales del timoma se parecen mucho a las células normales del timo, se multiplican en forma lenta y en general no se diseminan fuera del timo.
- Carcinoma tímico. Las células tumorales del carcinoma tímico no se parecen a las células normales del timo, se multiplican más rápido y es más probable que se diseminen a otras partes del cuerpo. Aproximadamente 1 de cada 5 TET es un carcinoma tímico. El carcinoma tímico es más difícil de tratar que el timoma.
Es posible que otros tipos de tumores, como el linfoma o los tumores de células germinativas, se formen en el timo, pero estos no se consideran timoma ni carcinoma tímico.
El timoma se relaciona con la miastenia grave y otras enfermedades autoinmunitarias paraneoplásicas.
Las enfermedades autoinmunitarias paraneoplásicas con frecuencia se relacionan con el timoma. Es posible que las enfermedades autoinmunitarias paraneoplásicas se presenten en pacientes con cáncer sin que el cáncer sea la causa directa de estas enfermedades. Las enfermedades autoinmunitarias paraneoplásicas se caracterizan por signos y síntomas que se presentan cuando el sistema inmunitario ataca no solo las células cancerosas, sino también las células normales. Entre las enfermedades autoinmunitarias paraneoplásicas relacionadas con el timoma, se incluyen las siguientes:
- Miastenia grave (enfermedad autoinmunitaria paraneoplásica que con más frecuencia se relaciona con un timoma).
- Timoma asociado con hipogammaglobulinemia (síndrome de Good).
- El timoma asociado con aplasia pura de células rojas autoinmunitaria.
En ocasiones otras enfermedades autoinmunitarias paraneoplásicas se relacionan con los TET y es posible que afecten cualquier órgano.
Los signos y síntomas del timoma y el carcinoma tímico son tos y dolor en el tórax.
La mayoría de los pacientes no presentan signos ni síntomas cuando se diagnostican por primera vez con timoma o carcinoma tímico. Consulte con su médico si tiene alguno de los siguientes signos o síntomas:
- Tos que no desaparece.
- Falta de aliento.
- Dolor en el tórax.
- Ronquera.
- Hinchazón de la cara, el cuello, la parte superior del cuerpo o los brazos.
Para diagnosticar y estadificar el timoma y el carcinoma tímico se usan pruebas a fin de examinar el timo.
Es posible que se utilicen las siguientes pruebas y procedimientos:
- Examen físico y antecedentes de salud: examen del cuerpo para revisar el estado general de salud e identificar cualquier signo de enfermedad, como masas o cualquier otra cosa que parezca anormal. También se toman datos sobre los hábitos de salud, los antecedentes de enfermedades y los tratamientos anteriores del paciente.
- Radiografía del tórax: radiografía de los órganos y huesos del interior del tórax. Un rayo X es un tipo de haz de energía que puede atravesar el cuerpo y plasmarse en una película que muestra una imagen de áreas del interior del cuerpo.
- Tomografía computarizada (TC): procedimiento para el que se toma una serie de imágenes detalladas de áreas del interior del cuerpo, como el tórax, desde ángulos diferentes. Las imágenes se crean con una computadora conectada a una máquina de rayos X. Se inyecta un tinte en una vena o se ingiere, a fin de que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
- Tomografía por emisión de positrones (TEP): procedimiento para encontrar células de tumores malignos en el cuerpo. Se inyecta en una vena una cantidad pequeña de glucosa radiactiva (azúcar). El escáner de la TEP rota alrededor del cuerpo y crea una imagen de los lugares del cuerpo que usan la glucosa. Las células de tumores malignos se ven más brillantes en la imagen porque son más activas y absorben más glucosa que las células normales.
- Imágenes por resonancia magnética (IRM): procedimiento para el que se usa un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo, como el tórax. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
- Biopsia: extracción de células o tejidos mediante una aguja para que un patólogo los observe al microscopio y determine si hay signos de cáncer.
Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico y las opciones de tratamiento dependen de los siguientes aspectos:
- Si el cáncer es un timoma o un carcinoma tímico.
- Si el cáncer se ha diseminado hasta áreas cercanas o a otras partes del cuerpo.
- Si es posible extraer el tumor por completo mediante cirugía.
- Si el cáncer recién se diagnosticó o recidivó (volvió).
Estadios del timoma y el carcinoma tímico
Puntos importantes
- Después de que se diagnostica el timoma o el carcinoma tímico, se realizan pruebas para determinar si las células cancerosas se diseminaron hasta áreas cercanas u otras partes del cuerpo.
- El cáncer se disemina en el cuerpo de tres maneras.
- Es posible que el cáncer se disemine desde donde comenzó hasta otras partes del cuerpo.
- Se utilizan los siguientes estadios para el timoma:
- Estadio I
- Estadio II
- Estadio III
- Estadio IV
- Por lo general, los carcinomas tímicos se han diseminado a otras partes del cuerpo en el momento del diagnóstico.
- Es más probable que recidive el carcinoma tímico que el timoma.
Después de que se diagnostica el timoma o el carcinoma tímico, se realizan pruebas para determinar si las células cancerosas se diseminaron hasta áreas cercanas u otras partes del cuerpo.
El proceso que se usa para determinar si el timoma o el carcinoma tímico se diseminó desde el timo hasta áreas cercanas u otras partes del cuerpo se llama estadificación. Es posible que el timoma o el carcinoma tímico se disemine a los pulmones, la pared torácica, los vasos sanguíneos importantes, el esófago o la membrana que rodea los pulmones y el corazón. Para tomar decisiones acerca del tratamiento del timoma o el carcinoma tímico, se usan los resultados de las pruebas y procedimientos utilizados para diagnosticarlo.
El cáncer se disemina en el cuerpo de tres maneras.
El cáncer se puede diseminar a través del tejido, el sistema linfático y la sangre:
- Tejido. El cáncer se disemina desde donde comenzó y se extiende hacia las áreas cercanas.
- Sistema linfático. El cáncer se disemina desde donde comenzó y entra en el sistema linfático. El cáncer se desplaza a través de los vasos linfáticos a otras partes del cuerpo.
- Sangre. El cáncer se disemina desde donde comenzó y entra en la sangre. El cáncer se desplaza a través de los vasos sanguíneos a otras partes del cuerpo.
Es posible que el cáncer se disemine desde donde comenzó hasta otras partes del cuerpo.
Cuando el cáncer se disemina a otra parte del cuerpo, se llama metástasis. Las células cancerosas se desprenden de donde se originaron (el tumor primario) y se desplazan a través del sistema linfático o la sangre.
- Sistema linfático. El cáncer penetra el sistema linfático, se desplaza a través de los vasos linfáticos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
- Sangre. El cáncer penetra la sangre, se desplaza a través de los vasos sanguíneos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
El tumor metastásico es el mismo tipo de cáncer que el tumor primario. Por ejemplo, si el carcinoma tímico se disemina al hueso, las células cancerosas en el hueso son, en realidad, células de carcinoma tímico. La enfermedad es carcinoma tímico metastásico, no cáncer de hueso.
Se utilizan los siguientes estadios para el timoma:
Estadio I
En el estadio I, el cáncer se encuentra solo en el timo. Todas las células cancerosas están dentro de la cápsula (bolsa) que rodea el timo.
Estadio II
En el estadio II, el cáncer se diseminó a través de la cápsula hacia la grasa que rodea el timo o hacia el revestimiento de la cavidad torácica.
Estadio III
En el estadio III, el cáncer se diseminó a los órganos cercanos en el tórax, como el pulmón, el tejido que rodea el corazón o los vasos sanguíneos grandes que llevan la sangre al corazón.
Estadio IV
El estadio IV se divide en los estadios IVA y IVB, según el lugar donde se diseminó el cáncer.
- En el estadio IVA, el cáncer está muy diseminado por los pulmones o el corazón.
- En el estadio IVB, el cáncer se diseminó a la sangre o el sistema linfático.
Por lo general, los carcinomas tímicos se han diseminado a otras partes del cuerpo en el momento del diagnóstico.
El sistema de estadificación que se utiliza para los timomas a veces también se usa para los carcinomas tímicos.
Es más probable que recidive el carcinoma tímico que el timoma.
El timoma y el carcinoma tímico recidivantes son cánceres que recidivaron (volvieron) después del tratamiento. A veces el cáncer reaparece en el timo o en otras partes del cuerpo. Es más probable que recidive el carcinoma tímico que el timoma.
- Los timomas a veces recidivan mucho tiempo después de terminar el tratamiento. Asimismo, existe un aumento en el riesgo de presentar otro tipo de cáncer después de un timoma. Por estas razones, es necesario un seguimiento de por vida.
- Los carcinomas tímicos recidivan con frecuencia.
Aspectos generales de las opciones de tratamiento
Puntos importantes
- Hay diferentes tipos de tratamiento para los pacientes con timoma y carcinoma tímico.
- Se usan los siguientes tipos de tratamiento:
- Cirugía
- Radioterapia
- Quimioterapia
- Terapia hormonal
- Terapia dirigida
- Se están probando nuevos tipos de tratamiento en ensayos clínicos.
- Inmunoterapia
- A veces, el tratamiento del timoma y el carcinoma tímico causa efectos secundarios.
- Los pacientes podrían considerar la participación en un ensayo clínico.
- Los pacientes pueden ingresar en los ensayos clínicos antes, durante o después de comenzar el tratamiento para el cáncer.
- A veces se necesitan pruebas de seguimiento.
Hay diferentes tipos de tratamiento para los pacientes con timoma y carcinoma tímico.
Hay diferentes tipos de tratamiento disponibles para los pacientes con timoma y carcinoma tímico. Algunos tratamientos son estándar (tratamiento que se usa en la actualidad) y otros se están probando en ensayos clínicos. Un ensayo clínico de un tratamiento es un estudio de investigación con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. A veces, cuando en los ensayos clínicos se demuestra que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo se convierte en el tratamiento estándar. Los pacientes podrían considerar la participación en un ensayo clínico. En algunos ensayos clínicos solo se aceptan a pacientes que no comenzaron el tratamiento.
Se usan los siguientes tipos de tratamiento:
Cirugía
La cirugía para extirpar el tumor es el tratamiento más común para el timoma.
Una vez que el médico extirpa todo el cáncer visible en el momento de la cirugía, es posible que algunos pacientes reciban radioterapia después de la cirugía para destruir cualquier célula cancerosa que quede. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Radioterapia
La radioterapia es un tratamiento del cáncer para el que se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. Para la radioterapia externa se usa una máquina que envía la radiación hacia el área con cáncer desde el exterior del cuerpo.
Quimioterapia
La quimioterapia es un tratamiento del cáncer en el que se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o un músculo, los medicamentos ingresan en el torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica).
A veces, se administra quimioterapia para reducir el tamaño del tumor antes de la cirugía o la radioterapia. Esto se llama quimioterapia neoadyuvante.
Terapia hormonal
La terapia hormonal es un tratamiento del cáncer que elimina hormonas o bloquea su acción e impide la multiplicación de células cancerosas. Las hormonas son sustancias elaboradas por las glándulas del cuerpo que circulan por el torrente sanguíneo. Algunas hormonas hacen que ciertos cánceres crezcan. Si las pruebas muestran que las células cancerosas tienen sitios donde las hormonas se pueden unir (receptores),se utilizan medicamentos, cirugía o radioterapia para reducir la producción de hormonas o bloquear su funcionamiento. La terapia hormonal con octreotida con prednisona o sin esta a veces se usa para el tratamiento del timoma o el carcinoma tímico.
Terapia dirigida
La terapia dirigida es un tipo de tratamiento para el que se utilizan medicamentos u otras sustancias a fin de identificar y atacar células cancerosas específicas. Los inhibidores de tirosina–cinasas (ITC) y los inhibidores del blanco de la rapamicina en los mamíferos (mTOR) son tipos de terapia dirigida que se usan para tratar el timoma y el carcinoma tímico.
- Terapia con ITC: se bloquean las señales que los tumores necesitan para crecer. El sunitinib y el lenvatinib son ITC que se usan para el tratamiento del timoma o carcinoma tímico recidivantes.
- Terapia con mTOR: se bloquea una proteína llamada mTOR, lo que impide la multiplicación de células cancerosas y la formación de los vasos sanguíneos nuevos que los tumores necesitan para crecer. El everólimus es un inhibidor de mTOR que se usa para el tratamiento del timoma o el carcinoma tímico recidivantes.
Se están probando nuevos tipos de tratamiento en ensayos clínicos.
En esta sección del resumen se describen los tratamientos que están en estudio en ensayos clínicos. Es posible que no se mencionen todos los tratamientos nuevos en estudio. Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI.
Inmunoterapia
La inmunoterapia es un tratamiento en el que se usa el sistema inmunitario del paciente para combatir el cáncer. Se utilizan sustancias elaboradas por el cuerpo o en el laboratorio para impulsar, dirigir o restaurar las defensas naturales del cuerpo contra el cáncer. Este tratamiento del cáncer es un tipo de terapia biológica.
- Terapia con inhibidores de puntos de control inmunitario: PD-1 es una proteína de la superficie de las células T que ayuda al cuerpo a mantener bajo control las respuestas inmunitarias. PD-L1 es una proteína que se encuentra en algunos tipos de células cancerosas. Cuando PD-1 se une a PD-L1, impide que la célula T destruya la célula cancerosa. Los inhibidores de PD-1 y PD-L1 evitan que las proteínas PD-1 y PD-L1 se unan entre sí, lo que permite que las células T destruyan células cancerosas. El pembrolizumab es un tipo de inhibidor de PD-1 que está en estudio para el tratamiento del timoma y el carcinoma tímico recidivantes.
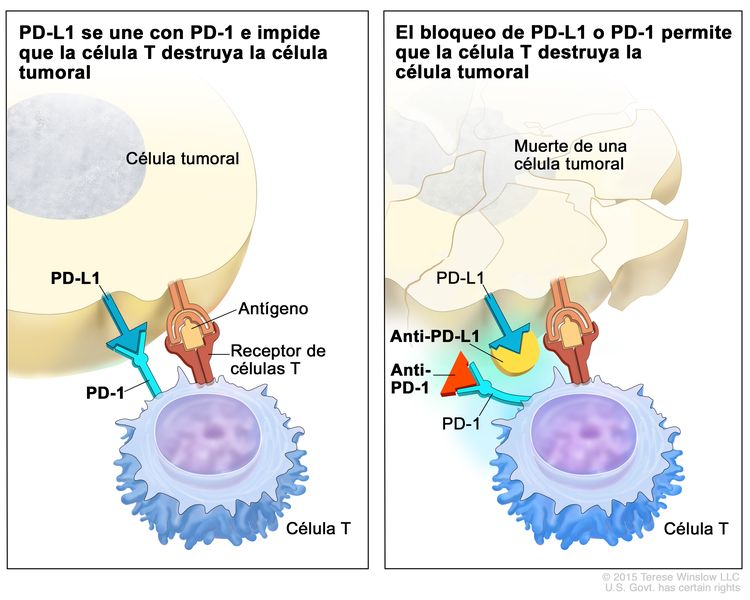
A veces, el tratamiento del timoma y el carcinoma tímico causa efectos secundarios.
Para obtener más información sobre los efectos secundarios que causa el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los pacientes podrían considerar la participación en un ensayo clínico.
Para algunos pacientes, la mejor elección de tratamiento podría ser un ensayo clínico. Los ensayos clínicos son parte del proceso de investigación del cáncer. Los ensayos clínicos se llevan a cabo para saber si los tratamientos nuevos para el cáncer son inocuos (seguros) y eficaces, o mejores que el tratamiento estándar.
Muchos de los tratamientos estándar actuales se basan en ensayos clínicos anteriores. Los pacientes que participan en un ensayo clínico reciben el tratamiento estándar o son de los primeros en recibir el tratamiento nuevo.
Los pacientes que participan en los ensayos clínicos también ayudan a mejorar la forma en que se tratará el cáncer en el futuro. Aunque los ensayos clínicos no siempre llevan a tratamientos eficaces, a menudo responden a preguntas importantes y ayudan a avanzar en la investigación.
Los pacientes pueden ingresar en los ensayos clínicos antes, durante o después de comenzar el tratamiento para el cáncer.
En algunos ensayos clínicos solo se aceptan a pacientes que aún no recibieron tratamiento. En otros ensayos se prueban terapias en pacientes de cáncer que no mejoraron. También hay ensayos clínicos en los que se prueban formas nuevas de impedir que el cáncer recidive (vuelva) o de disminuir los efectos secundarios del tratamiento del cáncer.
Los ensayos clínicos se realizan en muchas partes del país. La información en inglés sobre los ensayos clínicos patrocinados por el Instituto Nacional del Cáncer (NCI) se encuentra en la página de Internet clinical trials search. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
A veces se necesitan pruebas de seguimiento.
A medida que avanza el tratamiento, se harán exámenes y revisiones periódicas. Es posible que se repitan algunas pruebas que se hicieron para diagnosticar o estadificar el cáncer, con el fin de evaluar qué tan bien está funcionando el tratamiento. Las decisiones acerca de seguir, cambiar o suspender el tratamiento se pueden basar en los resultados de estas pruebas.
Algunas de las pruebas se repiten cada tanto después de terminar el tratamiento. Los resultados de estas pruebas muestran si la afección cambió o si el cáncer recidivó (volvió).
Tratamiento del timoma en estadios I y II
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección sobre Aspectos generales de las opciones de tratamiento.
El tratamiento del timoma en estadio I y en estadio II es cirugía, a veces seguida de radioterapia.
Tratamiento del timoma en estadios III y IV
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección sobre Aspectos generales de las opciones de tratamiento.
El tratamiento del timoma en estadio III y del timoma en estadio IV que es posible extirpar por completo mediante cirugía incluye las siguientes opciones:
- Cirugía seguida de radioterapia.
- Quimioterapia neoadyuvante seguida de cirugía y radioterapia.
El tratamiento del timoma en estadio III y estadio IV que no se puede extirpar por completo mediante cirugía incluye las siguientes opciones:
- Quimioterapia.
- Quimioterapia seguida de radioterapia.
- Quimioterapia neoadyuvante seguida de cirugía (si es operable) y radioterapia.
Tratamiento del carcinoma tímico
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección sobre Aspectos generales de las opciones de tratamiento.
El tratamiento del carcinoma tímico que es posible extirpar por completo mediante cirugía incluye las siguientes opciones:
- Cirugía seguida de radioterapia con quimioterapia o sin esta.
El tratamiento del carcinoma tímico que no se puede extirpar por completo mediante cirugía incluye las siguientes opciones:
- Quimioterapia.
- Quimioterapia y radioterapia.
- Quimioterapia seguida de cirugía si es posible extirpar el tumor por completo, y radioterapia.
Tratamiento del timoma y el carcinoma tímico recidivantes
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección sobre Aspectos generales de las opciones de tratamiento.
El tratamiento del timoma y el carcinoma tímico recidivantes incluye las siguientes opciones:
- Quimioterapia.
- Terapia hormonal (octreotida) con prednisona o sin esta.
- Terapia dirigida.
- Cirugía.
- Radioterapia.
- Participación en un ensayo clínico de terapia con el inhibidor de puntos de control inmunitario pembrolizumab.
Información adicional sobre el timoma y el carcinoma tímico
Para obtener más información del Instituto Nacional del Cáncer sobre el timoma y el carcinoma tímico, consulte los siguientes enlaces:
Para obtener más información sobre el cáncer en general y otros recursos disponibles en el Instituto Nacional del Cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- For Survivors, Caregivers, and Advocates (Recursos para sobrevivientes, cuidadores y defensores de los pacientes)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al español.
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento del timoma y carcinoma tímico.. El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el Consejo editorial del PDQ sobre el tratamiento para adultos revisa de manera periódica y actualiza en caso necesario.
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el "estándar". Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI. También puede llamar al número de contacto del NCI 1-800-422-6237 (1-800-4-CANCER), escribir un correo electrónico o usar el chat del Servicio de Información de Cáncer.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento para adultos. PDQ Tratamiento del timoma y carcinoma tímico. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en: https://www.cancer.gov/espanol/tipos/timoma/paciente/tratamiento-timoma-pdq. Fecha de acceso: <MM/DD/YYYY>.
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte Visuals Online, una colección de más de 3000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.